Гострий герпетичний стоматит у дітей. Етіологія, патогенез, клініка, діагностика, лікування та профілактика.
Слизові оболонки, у тому числі слизова оболонка порожнини рота (СОПР), є першим захисним бар’єром між навколишнім середовищем і внутрішнім середовищем людини. Стан та функціональна спроможність СОПР визначають ризик виникнення як захворювань порожнини рота, так і організму в цілому.
Місцевий імунітет СОПР є складною системою, що включає:
- органи (організована форма) та окремі утворення і клітини (дисперсна форма);
- механізми розпізнавання антигену, формування та відтворення імунної відповіді, імунної пам’яті тощо;
- зони — індуктивну та ефекторну;
- феномен імунної пам’яті;
- феномен «імунної солідарності слизових оболонок», що визначає поширення всіх імунологічних реакцій на всі слизові оболонки, незалежно від місця їх первинного виникнення;
- феномен системної імунної відповіді — продукція антитіл і Т- цитотоксичність лімфоцитів після перорального проникнення антигену в організм;
- феномен імунологічної толерантності — стан імунної толерантності до антигену, що проникає в організм перорально.
Місцевий імунітет СОПР забезпечує діяльність:
- системи колонізаційної резистентності;
- системи антиінфекційної резистентності.
Система органів місцевого імунітету порожнини рота та ротоглотки представлена мигдаликами системи лімфоглоткового кільця Вальдейера — Пирогова, слинними залозами, лімфатичними вузлами, мукозоасоційованою лімфоїдною тканиною
GALT (gut-associated lymphoid tissue) — лімфоїдна тканина, асоційована з кишечником; BALT (bronchus-associated lymphoid tissue) — лімфоїдна тканина, асоційована з бронхами; SALT (skin-associated lymphoid tissue) — лімфоїдна тканина, асоційована зі шкірою; HLA (Human leucocyte antigens) — людські лейкоцитарні антигени.
Колонізаційна резистентність порожнини рота — це її опірність (стійкість) до патологічної та надлишкової колонізації мікрофлорою (бактерії, гриби, віруси, найпростіші та ін.).
Система колонізаційної резистентності порожнини рота представлена:
- мікроекологічними нішами (біотопами) — зубною бляшкою (нальотом, біофільмом), поверхнями різних ділянок слизової оболонки (язика, щік, губ, під’язикової ділянки, піднебіння, мигдаликів); ротовою рідиною; біотопами ясеневих борозен, вивідних протоків слинних залоз;
- мікрофлорою кожного біотопа, з особливостями якісного та кількісного складу;
- механізмами активності бактерій нормальної мікрофлори (симбіонтів) (антагоністичної та синергічної);
- механізмами неспецифічної резистентності СОПР.
Мікрофлора порожнини рота може бути такою, що:
- постійно заселяє певну біологічну нішу, специфічну для цієї біологічної ніші (синоніми — аутохтонна, індигенна мікрофлора, характеристичні види);
- перебуває в біотопі нетривалий час, «імігранти» з інших біотопів (синоніми — алохтонна мікрофлора, транзиторні, додаткові, випадкові види) чи із зовнішнього середовища (заносна мікрофлора).
На стан мікроекології порожнини рота впливають такі фактори:
- будова СОПР;
- доступність до кисню (мінімальна — в ясеневих кишенях, максимальна — на слизовій оболонці губ);
- здатність епітелію порожнини рота до десквамації та апоптозу;
- фізичні властивості (температура, кислотність, баланс про- і протиоксидантних систем тощо);
- екскреторна функція великих і малих слинних залоз, властивості слини;
- стан та функціональна активність місцевого імунітету;
- характер мікроекології біотопів, що контактують із порожниною рота (шкіри навколоротової ділянки, мигдаликів, ротоглотки);
- наявність осередків хронічної інфекції в порожнині рота (каріозних порожнин, пародонтальних кишень, сіалоаденіту та ін.);
- склад їжі та напоїв;
- якість гігієнічного догляду за порожниною рота;
- звички (у тому числі шкідливі — паління та ін.);
- стан загального імунітету;
- наявність чи відсутність хронічних загальносоматичних захворювань;
- властивості мікроорганізмів (симбіонтні, конкурентні чи антагоністичні; здатність до адгезії та колонізації тощо).
Гострий герпетичний стоматит
Герпетична інфекція відноситься до найбільш розповсюджених неконтрольованих вірусних інфекцій людини. Інфікованість вірусом простого герпесу та захворюваність за даними глобальних оглядів щорічно зростає, випереджаючи швидкість приросту населення. Щорічно кількість інфікованих герпетичними інфекціями збільшується на 10%, близько 90% дорослого і дитячого населення у всіх країнах світу інфіковані одним чи кількома сероваріантами віруса герпесу. Рецидивуючі герпесвірусні захворювання зареєстровані у 2-12% людей ( ВОЗ, 1991).
Смертність від герпетичної інфекції за даними ВООЗ (1995) серед вірусних захворювань знаходиться на другому місці після грипу. В зв’язку з цим герпесвірусні інфекції стають однією з ведучих медико-соціальних проблем в постіндустріальних країнах і набувають загально-державного значення в Україні.
ВПГ людини ( Virus herpes simplex - VHS ) має два антигенні типи, патогенних для людини – ВПГ-1 уражає переважно порожнину рота, носоглотку, очі, шкірні покриви ( інфекція вище пояса); ВПГ-2 –урогенітальний тракт, шкіру (нижче пояса). В останні роки встановлено, що обидва типи віруса можуть викликати ураження тієї чи іншої локалізації. Гострий герпетичний стоматит складає 85% від всіх захворювань слизової оболонки порожнини рота у дітей.
Велика розповсюдженість герпетичної інфекції зумовлена достатньо високою стійкістю віруса герпеса в навколишньому середовищі, різноманітними шляхами передачі, тривалим безсимптомним носійством та вірусовиділенням (в 70% інфікування проходить від безсимптомних носіїв) –Шляхи інфікування людини при цьому: статевий, парентеральний, контактно-побутовий (повітряно-крапельний), вертикальний (від матері до плоду), через препарати крові.
Інфекції, що викликаються цією групою вірусів характеризується різноманітністю клінічних проявів, що визначаються типом збудника, локалізацією і розповсюдженістю уражень, чутливістю до призначеного лікування, гибиною метаболічних зсувів, що супроводжують інфекційний процес.
Первинне зараження ВПГ стимулює як гуморальний, так і клітинний імунітет. В той же час відомо, що первинна імунна відповідь формується повільно, імунна система не перешкоджає розповсюдженню віруса, який тривалий час персистує в нейронах паравертебральних гангліїв, куди потрапляє після перенесеної “гострої атаки”.
Однією з найчастіших форм первинної інфекції, що виділяється в самостійну нозологічну форму, особливо у дітей молодшого віку є ГГС. Існує погляд, що етіологія афтозного стоматиту невідома, хоча на герпетичну природу цього захворювання ще в кінці минулого століття вказував Н.Ф.Филатов . В даний час встановлено, що ГГС складає 85% від всіх захворювань СОПР у дітей і звймає одне з ведучих місць у дитячій інфекційній патології. Захворювання, як прояв первинної інфекції, найчастіше зустрічається у віці від 6 міс. до 3-х років. В дитячих дошкільних закладах спостерігаються спалахи ГГС, джерелом яких є хвора людина або вірусоносій.
Зараження ВПГ може пройти антенатально, інтранатально при проходженні через інфіковані родові шляхи та постнатально при безпосередньому контакті з інфікованими матір’ю та іншими людьми. Можливе інфікування новонародженого при годуванні груддю через пошкодження молочної залози матері. Серед новонароджених, що знаходяться на стаціонарному лікуванні з приводу різних соматичних захворювань, ГС діагностується в 7,5% випадків. У недоношених дітей захворювання зустрічається достовірно частіше порівняно з новонародженими, що народились своєчасно. Герпетична інфекція у новонароджених дітей може проявлятись різноманітно - від легкої форми стоматиту до летального генералізованого герпесу. Генералізована герпетична інфекція у цієї групи дітей характеризується важким перебігом та високою летальністю, що потребує комплексного вивчення проблеми, розробки методів та засобів ранньої діагностики.
Вірус простого герпесу містить ДНК, віріон має діаметр від 120 до 150 нм. В інфікованих клітинах вірус утворює внутріядерні включення, викликає значно виражену цитопатичну дію, що проявляється в округленні та утворенні багатоядерних гіганських клітин. Вхідними воротами інфекції є травмована слизова оболонка та шкірні покриви. Збудник характеризується дерматонейротропністю.
Клінічний перебіг герпетичної вірусної інфекції людини, що викликається вірусом простого герпесу, відрізняється вираженим поліморфізмом. Це зумовлено політропізмом ВПГ у відношенні широкого спектру органів та тканин-мішеней, а також характером перебігу інфекційного процесу у вогнищі ураження.
Герпесвіруси інфікують епітеліальні клітини і викликають латентну інфекцію в нейронах.
Гострий герпетичний стоматит - це гостре інфекційне контагіозне захворювання, що протікає з явищами загального токсикозу організму і місцевими ураженнями слизової оболонки рота. При цьому спостерігаються порушення з боку імунологічної системи, відсутність або пригнічення специфічних і неспецифічних факторів імунітету. Герпетичну інфекцію слід розглядати як серйозне захворювання, що протікає з порушенням імунної, ретикулоендотеліальної та нервової систем. У лікуванні гострого герпетичного стоматиту у дітей поряд зі стоматологами повинні брати найактивнішу участь педіатри, імунологи, невропатологи та інші фахівці.
Захворювання супроводжується появою згрупованих міхурцевих висипань на шкірі та слизових оболонках. Механізм їх виникнення
слідуючий. В інфікованих вірусом епітеліальних клітинах утворюється внутріепітеліальних некроз, що є наслідком гідропічного набухання ядра епітеліальної клітини. Першочергово виникають вогнищеві зміни клітин шиповидного шару, одночасно утворюються багатоядерні клітини, далі пропотіває серозний ексудат. В результаті виникає внутріепітеліальний міхурець, який на СОПР швидко перетворюєьтся в ерозію округлих контурів, що називається афтою. Елемент пораження покритий фібринозним нальотом, дещо підвищується над поверхнею слизової оболонки, як правило оточений гіперемованим вінчиком.
Комплексне використання методів вірусологічного, серологічного і іммунофлюоресцентного досліджень підтверджує, що гострий герпетичний стоматит є однією з клінічних форм первинної герпетичної інфекції.
Етіологія і патогенез.
Збудником є вірус простого герпесу (ВПГ). За антигенними властивостями вірус ділять на 2 типу. Тип 1 - герпетичні ураження на слизовій оболонцірота, тип 2 - поразка статевих органів. Вірус є ДНК-. В організмі він розмножується в клітинах епітелію. Упровадившись в організм дитини і викликавши прояви первинної герпетичної інфекції, він залишається протягом усього життя людини в латентному стані абовикликає рецидиви захворювання (рецидивуючий герпетичний стоматит). Вірус виявляється у 75-90% дорослого населення. Первинне інфікування частіше відбувається у віці 1-3 років, коли в крові дитини зникає або зменшується кількість антитіл, отриманих від матері, іорганізм стає сприйнятливим до зараження вірусом.
Джерелом інфекції є хвора людина або вірусоносій (близькі родичі, обслуговуючий персонал, діти з гострим герпетическим стоматитом і рецидивуючим герпетическим стоматитом).
Поширення захворювання у 71% випадків серед дітей у віці від 1 року до 3 років пояснюється тим, що в цьому віці в дітей зникають антитіла, отримані від матері інтерплацентарно, а також відсутністю зрілих систем специфічного іммунітета. Почастішали випадки захворювання 6-10-місячних дітей, що вигодовуються штучно з перших місяців життя. Захворювання важко протікає у новонароджених, особливо контагиозне для осіб, які раніше не були інфіковані вірусом. Серед дітей старшого віку захворюваність значно нижче внаслідок придбаного імунітету після перенесеної герпетичної інфекції у різноманітних клінічних проявах.
Частота захворюваності залежить від віку дитини. Діти першого півріччя життя не хворіють інфекцією у зв’язку з наявністю антитіл, імуноглобулінів класу G, отриманих з крові матері через плаценту. Але при відсутності імунітету в матері у випадку інфікування діти перших місяців життя хворіють особливо важко - генералізованими формами. З 6-місячного віку дитини, коли починають зникати з крові специфічні до віруса герпесу антитіла, отримані від матері, частота захворювання зростає. Найбільш поширена патологія, починаючи з цього віку до 3-х років. Сприяють виникненню захворювання і чітко виражені вікові морфологічні особливості структури слизової оболонки порожнини рота. Незначний вміст в епітелії глікогену та ДНК, низька диференційовка сполучної тканини власне слизової оболонки, низька активність місцевого тканинного імунітету визначають низькі резистентні властивості слизової оболонки. Суттєвим є те, що у дітей цього віку природня депресія призводить до різкого зниження всіх показників неспецифічної та специфічної імунологічної реактивності, зокрема рівня комплементу, якому надається важливе значення в забезпеченні захисту дитячого організму від мікробних та вірусних інфекцій, активності лізоциму сироватки крові та фагоцитарних реакцій. Ці особливості, а також висока проникливість гісто-гематичних бар’єрів та недостатня активність реакцій клітинного імунітету визначають перебіг патології у важкій та середньо-важкій формах. Сприяє розвитку захворювання і порушення цілісності слизової оболонки у зв’язку з прорізуванням зубів у цей віковий період
Після потрапляння вірусу в організм дитини відбувається його розмноження в клітинах місцевих тканин і найближчих лімфатичних утвореннях, тому появи елементів ураження в порожнині рота передує лімфаденіт різного ступеня вираженості. У процес звичайнозалучаються підщелепні лімфатичні вузли і супроводжують перебігу хвороби. В інкубаційному періоді спостерігається первинна вірусемія, тобто проникнення вірусу в кров'яне русло. Проникаючи через капілярний бар'єр шляхом діапедез, ВПГ осідає в печінці, селезінці та іншихорганах і швидко розмножується. Виникають ураження тканин по типу вогнищ некрозу.
Вторинна вірусемія відповідає продромальному періоду хвороби і першим дням її розпалу і характеризується появою в крові високого рівня вірусу після розмноження йогов зазначених органах. Під час вторинної вірусемії віруси вражають шкіру, слизову оболонку, де триває їх внутрішньоклітинне розмноження.
Як вже зазначалось, фактори неспецифічної резистентності характеризуються великою різноманітністю. Першим механічним бар’єром на шляху проникнення віруса є слизова оболонка порожнини рота, яка також має і бактерицидні властивості. Останнє зумовлено певною мірою дією нормальної мікрофлори. Нормальна резидентна мікрофлора - міцний «біологічний бар’єр» для патогенів та випадкової флори.
В цілому, видовий та кількісний показники мікробного пейзажу порожнини рота у здорових відносно стабільні, але підлягають деяким змінам у зв’язку з віком. Аутофлора є постійним стимулятором локального імунітету - це еволюційно вироблений, фізіологічно необхідний спосіб захисту від інфекцій. Мікрофлора порожнини рота знаходиться в біологічній «рівновазі» і адаптації як з організмом людини, так і між собою, які може порушуватись в результаті дії факторів, що понижують опірність організму та захисні функції тканин порожнини рота. Зниження резистентності слизової оболонки порожнини рота та зміни реактивності організму, зумовлені різними причинними факторами, можуть призвести до стійкої зміни складу та властивостей аутофлори - дисбактеріозу. При цьому порушується баланс між постійною та випадковою флорою, яка має тенденцію до зростання. Порушення природного біоценозу порожнини рота, зумовлені активацією умовнопатогенної флори, що відноситься до власної (резидентної), приводять до розвитку численних захворювань.
Так, вірусні інфекції, як правило, можуть обумовити розвиток бактеріальних. Часто вірусні інфекції діють в синергізмі з бактеріальними, оскільки в иживання вірусів у зовнішньому середовищі, зумовлене симбіозом їх з мікробами, так як в умовах симбіозу віруси зберігаються довше, ніж у випадку відсутності мікробів. Рядом досліджень встановлено, що герпетичний стоматит розвивається не стільки від проникнення віруса, скільки від активації умовно-патогенної флори - стрепто- і стафілококів, в тому числі й вірусів в результаті змін реактивності організму під впливом різних причин.
Враховуючи відоме патогенетичне значення асоціацій бактеріальної флори (гемолітичного стафілококу, гемолітичного стрептококу, кишкової палички, протея мірабіліс) в розвитку гострого герпетичного стоматиту та його рецидивів, Е.М.Мельниченко та співав. зробили спробу виявити алергію до бакалергенів і до ВПГ - етіологічного фактора патології, що розглядається. З цією метою у всіх дітей вивчався показник пошкодження нейтрофілів (ППН) як метод визначення специфічної імунологічної реактивності організму в динаміці. Було встановлено існування специфічної полівалентної сенсибілізації у всіх хворих дітей до ВПГ, гемолітичного стафілококу, гемолітичного стрептококу, кишкової палички, протея мірабіліс, що робить необхідним включення препаратів антигістамінної та антисеротонінової дії в комплекс лікувальних заходів.
Однак, вірулентність патогенних мікроорганізмів, а отже, й розвиток захворювання залежать як від властивостей самого мікроорганізму, так і захисних механізмів макроорганізму. Вивчення гуморальних та клітинних факторів неспецифічної резистентності хворих на ГГС при комплексному вивченні титру бета-лізинів, лізоцимної, комплементарної, бактерицидної активності сироватки крові, фагоцитозу, аутофлори шкіри виявлено зниження природної резистентності. Дослідження місцевих факторів резистентності дозволили встановити залежність зниження їх рівня від важкості та періоду захворювання.
Чим важче захворювання, тим більш виражена вірусемія і інтенсивність внутрішньоклітинного розмноження ВПГ, триваліші та яскравіші прояви катару слизових оболонок. Під впливом цього процесу відбувається нашарування вторинної інфекції, що виявляється ларингітом, нежиттю, кашлем, кон'юнктивітом, вульвітом. Катаральний період викликаний генералізованим ураженням епітеліальних тканин і розмноженням в них ВПГ. В патологічний процес в залежності від ступеня генералізації втягується слизова оболонка порожнини рота, зіва, верхніх дихальних шляхів, очей, геніталій.
Імунологічний захист організму при агресії ВПГ здійснюється за рахунок неспецифічних і специфічних механізмів:
- фагоцитоз заражених вірусних клітин;
- інтерферонообразованіе;
- утворення антитіл;
- гарячкова реакція.
Велике значення в патогенезі захворювання надається лімфовузлам і елементам ретикулоендотеліальної системи, що цілком узгоджується з патогенезом послідовного розвитку клінічних ознак стоматиту. Появі елементів ураження на слизовій оболонці рота передують лімфаденіти різного ступеня вираженості. Найбільш часто вони спостерігаються при важкому і середньо-важкому перебігу стоматиту. Як правило, лімфаденіти двосторонні, підщелепні. Однак при середньо-важкій і важкій формах хвороби можливі також і одночасні залучення в процес шийних лімфатичних вузлів. Лімфаденіт супроводжує весь період захворювання і зберігається протягом 7-10 днів після повної епітелізації елементів.
Стійкість організму до захворювання визначається його імунологічним захистом. В імунологічній реактивності відіграють роль як специфічні, так і неспецифічні фактори імунітету. Порушення неспецифічної імунологічної реактивності визначає ступінь тяжкості хвороби та періоди її розвитку. Середньо-важка і важка форми стоматиту приводить до різкого пригнічення імунітету, який відновлювався через 7-14 днів після клінічного одужання дитини.
Тяжкість гострого герпетичної стоматиту оцінюється за вираженістю і характером токсикозу та ураження слизової оболонки порожнини рота. Розвиток хвороби проходить п'ять періодів: інкубаційний, продромальний, період розвитку хвороби, згасання та клінічного одужання.
Таким чином, дослідження свідчать про порівняно високу захворюваність гострим герпетическим стоматитом серед дітей. результати підтверджують дані про відставання термінів відновлення імунологічної реактивності організму при гострому герпетичному стоматиті від термінів клінічного одужання.
Ураження СОПР, викликані вірусною інфекцією (гострий герпетичний стоматит, хронічний рецидивуючий герпетичний стоматит, герпетична ангіна, бородавки вірусні, оперізуючий лишай).
Гострий герпетичний стоматит (ГГС) - найпоширеніше захворювання СОПР у дітей, викликається вірусом простого герпеса і є однією з клінічних форм первинної герпетичної інфекції. Захворювання передається контактнім і повітряно-краплинним шляхом. Джерело інфекції - хвора людина і вірусоносій. Частіше хворіють діти у віці від 6 місяців до 3 років, що пов'язано зі зникненням отриманих інтерплацентарно від матері антитіл і недостатньою зрілістю системи специфічного імунітету.
З віком дитини змінюється частота і форма перебігу захворювання. Практично 70-90 % дітей вже трирічного віку мають досить високий титр віруснейтралізуючих антитіл проти ВПГ 1-го типу. У 4-12-річних дітей зменшується частота середньо-важкої та важкої форми захворювання. Легший перебіг ГГС пов¢язаний із значним потовщенням епітелію, ущільненням базальної мембрани та волокнистих структур сполучної тканини, зменшенням проникливості тканин слизової. Крім того, ряд авторів пояснюють особливості перебігу герпетичного стоматиту у дітей цього віку з виробленням у них імунітету при зустрічі з інфекційним агентом, що однак створює умови для хронічного затяжного перебігу патологічного процесу. Гістологічні та функціональні особливості слизової оболонки порожнини рота у дітей вказаного віку забезпечують більш зрілий та досконалий імунітет.
Виникненню захворювання сприяють незадовільні санітарно-гігієнічні умови, переохолодження, перевтома, перенесені інфекційні та соматичні захворювання. Структура захворювань СОПР визначається не лише віком дітей, але й впливом екологічних особливостей того чи іншого регіону на організм дитини. Показники здоров’я дитячого населення значною мірою залежать від стану навколишнього середовища. В екологічно несприятливих районах захворюваність дітей в 1, 5-2 рази вища, ніж на чистих територіях.
Ряд авторів відмічають яскраво виражену сезонність - 44,5 % всіх випадків припадає на осінь, переважно на листопад. Вплив несприятливого клімату пов’язаний із зниженням порогу шкідливого пошкодження на організм виробничо-екологічних факторів і зменшенням його функціональних можливостей до відновлення порушень гомеостазу, викликаних впливом цих факторів. Згадані фактори ведуть до послаблення імунологічних реакцій, зниження опірності та захисних сил організму, що визначає особливості перебігу стоматиту. Як правило, захворювання перебігає у важкій формі з численними афтами в порожнині рота та на шкірі обличчя.
Контагіозність вірусу невисока, але іноді захворювання у виді невеликих епідемічних спалахів спостерігається в дитячих дошкільних закладах, лікарняних палатах. Інкубаційний період триває від 2 до 6, іноді - до 17 днів.
У перебігу цього захворювання виділяють 5 періодів: інкубаційний, продромальний (катаральний), розпал захворювання (ГГС, у залежності від ступеня вираженості загального токсикозу і місцевих проявів, може протікати в легкій, середньо-важкій і важкій формах.
При легкій формі ГГС стан дитини порушується незначно, температура тіла субфебрильна, продромальний період клінічно не виражений. Відсутні симптоми інтоксикації. Захворювання починається раптово підвищенням температури до 37-37,5° С. Загальний стан дитини цілком задовільний. Катаральний період також виражений слабо, може виникати катаральний гінгівіт або незначне катаральне запалення слизової оболонки порожнини рота в місці майбутніх висипань. В цей же період можуть виникати скарги на біль при прийомі їжі.
У порожнині рота явища гіперемії, невеликого набряку, головним чином в області ясенного краю (катаральний гінгівіт). У більшості випадків на фоні гіперемії в порожнині рота з'являються одиночні або згруповані елементи ураження, кількість яких зазвичай не превищує 5-6. У період висипань при огляді спостерігається гіперемія, набряк слизової оболонки рота, окремі ерозії округлої форми, діаметром 1-5 мм, покриті фіброзним нальотом - афти. Висипання одноразові, нових елементів не виникає, тривалість захворювання 4-5 днів. Як правило, афти виникають на місці міхурців, що швидко розкриваються, тому виявити їх в порожнині рота не завжди вдається в силу швидкоплинності їх існування. Тривалість періоду розвитку хвороби 1-2 дні.
Період згасання хвороби більш тривалий. Протягом 1-2 днів елементи стають мармурового забарвлення, край і центр їх розмиваються. Вони вже менше болючі. Після епітелізації елементів 2-3 дні зберігаються явища катарального гінгівіту, особливо в області фронтальних зубів верхньої і нижньої щелепи.
У дітей, що страждають на легку форму захворювання, як правило, відсутні зміни в крові, іноді тільки до кінця хвороби з'являється незначний лімфоцитоз (у дітей 1-3 років кількість лімфоцитів і в нормі становить до 50%). Герпетичні комплементи, які зв’язують антитіла, в період реконвалесценції виявляють нечасто. При цій формі добре виражені захисні механізми слини: рН 7,4 ± 0,04, що відповідає оптимальному стану. У розпал хвороби в слині появляется противірусний фактор інтерферон від 8 до 12 од. /мл. Зниження лізоциму в слині не виражено.
Середньотяжка форма гострого герпетичної стоматиту характеризується достатньо чітко вираженими симптомами токсикозу і ураження слизової оболонки рта в усі періоди хвороби. Вже в продромальному періоді погіршується самопочуття дитини, з'являються слабкість, погіршення апетиту, дитина вередує, може бути катаральна ангіна або симптоми гострого респіраторного захворювання. Підщелепні лімфатичні вузли збільшуються, стають болючими.
При середньо важій формі ГГС на фоні підвищеної температури тіла відзначаються загальне нездужання, слабкість, головний біль, м'язова гіперестезії, міальгія, артралгія, блідість шкірних покривів, нудота, блювання, збільшення піднижньо-щелепних і шийних лімфатичних вузлів. Виражена інтоксикація вже в продромальному періоді. Потім приєднуються катаральні явища: уражається слизова оболонка порожнини рота і носа, виникають нежить, кашель, кон'юнктивіт.
У міру наростання хвороби (фаза катарального запалення) температура тіла 38-39 ° С, відмічається блідість шкірних покривів. На піку підйому температури, посиленої гіперемії і вираженої набряклості слизової висипають елементи ураження як в порожнині рота, так і на шкірі обличчя приротової ділянки. У порожнині рота зазвичай від 10 до 20-25 елементів ураження. У цей період посилюється салівація, слина стає в'язка, тягуча. Відзначаються ярко виражений гінгівіт і кровоточивість ясен.
Виражений катаральний гінгівіт, ясенний край гіперемований, вершини міжзубних сосочків закруглені в результаті набряку (рис.3). На слизовій цоболонці рота з'являються висипання окремих і згрупованих пухирців діаметром 2-3 мм. Кількість везикул варіює до декількох десятків. Міхурці швидко розкриваються, на їх місці утворюються круглі ерозії, покриті сірувато-білим нальотом - афти. Ерозії зливаються, мають неправильні, поліциклічні контури. Значно болючі. Везикули розташовані на твердому піднебінні, спинці язика, яснах, щоках, губах.
Висипання нерідко рецидивують, внаслідок чого при огляді порожнини рота можна побачити елементи ураження, що знаходяться на різних стадіях клінічного та цитологічного розвитку. Після першого висипання елементів ураження температура тіла звичайно знижується до 37-37,5° С. Проте подальші висипання, як правило, супроводжуються підвищенням температури до попередніх цифр. Дитина не їсть, погано спить, наростають симптоми вторинного токсикозу.
Процес супроводжується вираженою салівацією. Елементи ураження в порожнині рота можуть з'являтися протягом декількох днів, тому можна спостерігати їх на різних стадіях розвитку. Період висипань триває 2-4 доби. У деяких випадках процес захоплює шкірні покриви, при приєднанні вторинної інфекції можуть розвиватися важкі гнійничкові ураження шкіри на фоні зниженого імунітету.
Тривалість періоду згасання хвороби залежить від опірності організма дитини, наявності в порожнині рота каріозних і зруйнованих зубів, нераціональної терапії. Останні чинники сприяють злиттю елементів пораження, їх подальшої виразки, появи виразкового гінгівіту. Епітелізація елементів ураження затягується до 4-5 днів. Найдовше зберігається гінгівіт, різка кровоточивість і лімфаденіт.
У крові відзначається ШОЕ до 20 мм /год, частіше лейкопенія, іноді незначний лейкоцитоз. Паличкоядерні і моноцити в межах вищих меж норми, лімфоцитоз і плазмоцитоз. Наростання титру комплементзв’язуючих герпетичних антитіл виявляється частіше, ніж після перенесення легкої форми стоматиту.
При середньо-важкому перебігу захворювання рН слини стає більш кислим, досягає під час висипань 6,96 ± 0,07. Кількість інтерферону менша, ніж у дітей з легким перебігом захворювання, однак не перевищує 8 од./мл і виявляється не у всіх. Вміст лізоциму в слині знижується більше, ніж при легкій формі стоматиту. Температура незміненої слизової оболонки рота знаходиться в співвідношенні з температурою тіла дитини, у той час як температура елементів ураження в стадії дегенерації на 1,0-1,2° С нижча, ніж температура незміненої слизової. З початком регенерації і в період епітелізації температура елементів ураження підвищується до 1,8° С і тримається на більш високому рівні до повної епітелізаціі ураженої слизової оболонки.
Тривалість захворювання залежить від важкості, ефективності лікування, триває 7-15 днів, ерозії гояться без утворення рубців, проте якийсь час зберігається катаральний гінгівіт.
Важка форма гострого герпетичного стоматиту зустрічається значно рідше, ніж середньо-важка і легка.
У продромальний період мають місце всі ознаки початку гострого інфекційного захворювання: апатія, адинамія, головний біль, шкірно-м'язова гіперстезія і артралгія та ін.. Нерідко спостерігаються симптоми ураження сердечно-судинної системи: брадікардія, тахікардія, приглушення тонів серця, артеріальна гіпотонія. У деяких дітей відзначаються носові кровотечі, тошнота, блювота, чітко виражений лімфаденіт не тільки підщелепних, а й шийних лімфовузлів.
Із загальних симптомів при важкій формі хвороби найбільш часто зустрічаються підвищення температури тіла до 41° С і більше, головний біль, слабість, загальне нездужання, відсутність апетиту, блідість шкірних покривів, шкірна і м'язова гіперестезія, нудота, блювота. Явища токсикозу пояснюються енцефалотропністю віруса простого герпесу. Самою ранньою ознакою ГГС, що з'являється ще в інкубаційному, і особливо в продромальному періоді, є лімфаденіт підщелепних і шийних лімфатичних вузлів. Вже в катаральному періоді захворювання в дітей визначається яскраво виражений гінгівіт, що при важкому перебігу набуває характеру виразково-некротичного і супроводжується вираженої кровоточивістю ясен.
На піку підвищення температури посилюється гіперемія і набряк СОПР, і на губах, щоках, язику (частіше на кінчику і бічних поверхнях) з'являються елементи ураження; кількість їх коливається до кількох десятків. Висипання мають схильність до злиття й утворення ерозій з фестончатими обрисами. При важкій формі патології елементи ураження виникають на шкірі приротової ділянки, мочках вух, повіках. Висипання часто рецидивують, у зв'язку з чим одночасно є елементи на різних стадіях клінічного і морфологічного розвитку. При кожному рецидиві в дитини знову підвищується температура, погіршується загальний стан.
У період розвитку хвороби температура піднімається до 40-41 ° С. У дитини появляється скорботний вираз губ, болісно запалі очі (рис.6). Може бути нерізко виражений нежить, покашлювання, дещо набряклі і гіперемовані кон'юнктиви очей. Губи сухі, яскраві, вкриті кров’янистими кірочками, в кутах рота мацерація. Іноді спостерігаються носові кровотечі, так як вірус викликає порушення згортальної системи крові. У порожнині рота слизова набрякла, ярко гіперемована, різко виражений гінгівіт.
Через 1-2 доби в порожнині рота починають з'являтися множинні елементи ураження. Часто висипання у вигляді типових герпетичних пухирців утворюються на шкірі приротової області, шкірі повік і кон'юнктиві очей, мочки вух, на пальцях рук, за типом панарицію (рис.7). Висипання в порожнині рота рецидивують, і тому в розпал хвороби у важко хворої дитини їх налічують близько 100. Елементи зливаються, утворюючи великі ділянки некрозу слизової оболонки. Уражаються не тільки губи, щоки, язик, м'яке і тверде піднебіння, але і ясенний край. Катаральний гінгівіт переходить в виразково-некротичний (рис.8, 9). У дітей відзначається гіперсалівація, слина при цьому в'язка, тягуча, з домішками крові, неприємний гнильний запах з рота.
Поглиблюються запальні явища на слизовій носа, дихальних шляхів, очей. У секреті з носа і гортані виявляються також прожилки крові, а іноді відзначаються носові кровотечі. У такому стані діти потребують активного лікування у педіатра та стоматолога, у зв'язку з чим доцільна госпіталізація дитини в боксоване відділення дитячої або інфекційної лікарні.
У крові при важкій формі захворювання відмічається лейкопенія, паличкоядерний зсув вліво, еозинофілія, юні форми нейтрофілів, одиничні плазматичні клітини, різко токсична зернистість лейкоцитів. Герпетичні комплементзв’язуючі антитіла в період реконвалесценції, як правило, завжди визначаются.
У сечі - білок або його сліди. У слині - низький рН, відсутність інтерферону, низький вміст лізоциму. Гуморальні фактори природного захисту організму в період розпалу захворювання також різко знижені, показники їх не досягають норми і у період видужання.
У слині кисле середовище (рН 6,55 ± 0,2), що потім може змінюватися більш вираженной лужністю (8,1-8,4). Інтерферон звичайно відсутня, утримання лізоціма різко знижена.
Діагноз гострого герпетичної стоматиту ставиться на підставі клінічної картини захворювання. Використання вірусологічних і серологічних методів діагностики, особливо в практичній охороні здоров'я, утруднене. Це пов'язано перш за все з труднощами проведення спеціальних методів дослідження. Крім того, за допомогою цих методів можна отримати результати в кращому випадку до кінця захворювання або через деякий час після одужання. Така ретроспективна діагностика не може задовольнити лікаря-клініциста.
Постановка діагнозу грунтується на даних клінічної картини, цитологічного дослідження, при цьому виявляються гігантські багатоядерні клітини Пирогова-Лангханса, які відрізняються різким поліморфізмом за формою, забарвленням і розмірами (рис.10); ІФ, шкірних проб із специфічними антигенами, серологічних реакцій.
Слід підкреслити, що в останні роки знаходить все більше застосування метод імунофлюоресценції. Високий відсоток збігів (79,0 ± 0,6%) діагнозу гострого герпетичного стоматиту, за даними імунофлюоресценції, з результатами вірусологічних і серологічних досліджень роблять цей метод провідним у діагностиці захворювання.
Диференційна діагностика проводиться з медикаментозним стоматитом, дифтерію, герпангіною, ящуром та іншими формами стоматитів.
При проведенні диференційної діагностики гострого герпетичного стоматиту і медикаментозного стоматиту необхідно враховувати анамнез - прийом тих чи інших лікарських препаратів, що передує захворюванню. При медикаментозному стоматиті висипання більш поширені і можуть бути істинно поліморфними (поряд із ерозіями і міхурцями спостерігаються папули, міхурі, ін) на відміну від герпетичного стоматиту, при якому висипання мають характер несправжнього поліморфізму, тобто одні й ті ж елементи ураження зазнають стадії свого розвитку. Природно, що медикаментозний стоматит не схильний до сезонності.
Від багатоформної ексудативної еритеми гострий герпетичний стоматит відрізняється характером шкірних проявів і несправжнім поліморфізмом. При багатоформній ексудативній еритемі на шкірі виникають папульозні кокардоподідбні елементи, що мають синюшне пупкоподібне вдавлення в центрі на гіперемованому червоному фоні шкірних покривів. Висипання носять характер істинного поліморфізму, коли з'являється одночасно декілька первинних елементів (папули, пухирі, міхурці, плями, і т.д.), що розвиваються у вторинні поряд з новими висипаннями первинних. При гострому герпетичному стоматиті поліморфізм несправжній, тобто первинний елемент ураження один - пляма, яка потім перетворюється в міхурець, і в афту. Проте всі ці елементи виникають в різний час, тому одночасно на слизовій оболонці рота при герпесі можуть спостерігатися плями, міхурці, афти.
При дифтерії на мигдалинах і задній стінці глотки виникають щільні сіро-білі плівки, які не знімаються при зіскоблюванні. При цьому захворюванні характерний важкий інтоксикаційний синдром.
При герпангіні процес локалізується на мигдалинах і задній стінці глотки.
Ящур характеризується наявністю невеликих за розміром, але глибоких і дуже болючих виразок або ерозій, які локалізуються на передній третині язика. Висипання локалізуються також в міжпальцевих згинах. Виникає захворювання в результаті контакту з великою рогатою худобою, хворим на ящур.
Лікування гострого герпетичного стоматиту
Тактика лікаря при лікуванні хворих на гострий герпетичний стоматитом повинна визначатися тяжкістю захворювання і періодом його розвитку. Лікування залежить від періоду захворювання та вираженості симптомів. В початкові періоди (3-4 дні) необхідно робити акцент на противірусних препаратах, тоді як у наступні періоди вони вже малоефективні.
Аналіз показав, що серед хворих високий відсоток дітей із середньо-важкою і важкою формами гострого герпетичного стоматиту, з тривалими термінами захворювання. Тому лікування гострого герпетичного стоматиту має зводитися не тільки до терапії стоматиту, але і всього організму за участю багатьох фахівців (педіатр, стоматолог, імунолог, невропатолог та ін.). Лікування повинно бути спрямоване не тільки на епітелізацію елементів ураження на слизовій оболонці рота, а головним чином – на нормалізацію показників неспецифічного імунітету, відновлення захисних сил організму.
У зв'язку з особливостями перебігу гострого герпетичної стоматиту раціональне харчування і правильна організація годування хворого займають важливе місце в комплексі лікувальних заходів. Їжа повинна бути повноцінною, тобто містити всі необхідні поживні речовини, а також вітаміни. Тому необходімо включати в дієту свіжі овочі, фрукти, ягоди, соки. Перед годуванням слід знеболити слизову оболонку порожнини рота 2-5% розчином анестезинової емульсії.
Дитину годують переважно рідкою або напіврідкою їжею, що не подразнює запальну слизову оболонку. Необхідно давати дитині достатню кількість рідини. Це особливо важливо при інтоксикації. У процесі їжі слід давати натуральний шлунковий сік або його замінники, так як при болях у роті рефлекторно знижується ферментативна активність залоз шлунку. Діти, хворі на ГГС, повинні отримувати багато рідини, вітамінізовану їжу рідкої консистенції і помірної температури, неподразнюючу для СОПР, а також засоби, що поліпшують травлення (пепсин, шлунковий сік натуральний).
Лікування ГГС повинно мати комплексну направленість. Слід застосовувати противірусні препарати загальної дії (в тому числі рослинного походження - хлопчатник звичайний, календула лікарська, росянка тощо), імунокорегуючі засоби та антиоксиданти.
Загальна терапія включає, незалежно від ступеня важкості, антигістамінні препарати (тавегіл, фенкарол, діазолін, супрастин, глюконат кальцію і т.д.) у сполученні з вітаміном С, що підсилює їхній ефект, у відповідних віку дитини дозах.
При важкій формі необхідна дезінтоксикаційна терапія (30% розчин тіосульфату натрію 5-10 мл довенно, капельно, щоденно, курс -3-4 ін'єкції; гемодез - довенно (одноразово); краплинне вливання поліглюкіну, амінопептиду), жарознижуючі засоби, при необхідності – серцево-судинні препарати.
Враховуючи, що середньо-важка і важка форми хвороби супроводжуються зниженням реактивності організму дитини, у комплексну терапію захворювання варто включати засоби, що стимулюють метаболічні процеси в тканинах (метилурацил, пентоксил), що мають протизапальну дію і сприяють клітинній регенерації. В якості імунокоректорів застосовують натрія нуклеїнат, лізоцим, левамізол, герпетичний імуноглобулін, інтерферон, імудон
Незамінним препаратом у комплексній терапії гострих і хронічних інфекцій є, за даними літератури, поліоксидоній. Він володіє не тільки імуномодулюючиим, але і вираженим детоксикаційним, антиоксидантним і мембраностабілізуючим ефектом. Застосовувати його можна і у вигляді сублінгвальних аплікацій, що важливо в дитячій практиці.
Однак використання їх повинне проводитися з урахуванням результатів обстеження дитини. Продігіозан, що стимулює утворення ендогенного інтерферону та фактори неспецифічного і специфічного імунітету, вводять внутрім'язово за схемою, починаючи з 25 мкг 1 раз у 3-4 дні. Курс лікування складається з 2-3-х ін'єкцій. Невелике підвищення температури тіла не є показанням до переривання курсу лікування.
Лізоцим застосовують щодня внутрім'язово по 75-100 мкг протягом 6-9 днів. Є повідомлення про ефективність використання таких препаратів як інтерлок, лаферон. Герпетичний імуноглобулін використовують по 1,5-3 мл 1 раз у 3-4 дні внутрім'язово, на курс лікування 2-3 ін'єкції. Разові дози метилурацилу - 0,15-0,25; пентоксилу - 0,05-0,1; нуклеїнату натрію 0,001-0,02 у залежності від віку дитини.
У якості етіотропного засобу всередину приймають бонафтон у таблетках (разова доза для дітей 0,025) 2-4 рази в день протягом 5-7 днів, у залежності від важкості клінічного перебігу стоматиту та віку дітей. До найбільш активних противірусних засобів - ациклічних нуклеотидів, відноситься ацикловір (віразол, валацикловір, ін.), вітчизняний його аналог - герпевір. Доза його складає 200 мг 5 раз на добу, дітям віком до 2-х років рекомендується вікове дозування. В даний час є дані про ефективність використання гропріназола, що володіє імунокоректуючим і противірусним ефектом, віферона і циклоферона.
Місцева терапія при гострому герпетичному стоматиті ставить перед собою такі завдання:
- зняти або послабити больові симптоми в порожнині рота;
- попередити повторні висипання елементів ураження (реінфекція) і сприяти їх епітелізації.
З перших днів захворювання, з огляду на його етіологію, у місцевому лікуванні серйозна увага повинна приділятися противірусній терапії. З цією метою рекомендується застосовувати 0,25% оксолінову, 0,5% теброфенову мазі, зовіракс, розчини інтерферону і неоферону.
Перераховані лікарські препарати рекомендується застосовувати багаторазово (3-4 рази на день) не тільки при відвідуванні лікаря-стоматолога, але і вдома. Слід мати на увазі, що противірусними засобами необхідно впливати і на уражені ділянки слизової, і на ділянки, що не містять елементів ураження, так що вони мають більше профілактичний ефект, ніж лікуальний.
В період згасання хвороби противірусні засоби можна відмінити. Особливе значення в цей час варто надавати кератопластичним засобам. Це перш за все масляні розчини вітамінів А і В, обліпихова олія, каратолін, масло шипшини, мазі з метилурацилом, кисневий коктейль.
Дослідження стану місцевого імунітету у дітей, хворих на гострий герпетичний стоматит, показало, що він корелює з характером перебігу патологічного процесу, тому вважається патогенетично обгрунтованим включення в комплексну схему терапії заходів, спрямованих на їх усунення.
Рекомендується призначати препарат Імудон фірми Solvay pharma дітям віком від 2 років в комплексному лікуванні гострого герпетичного стоматиту. Імудон представляє собою суміш лізатів: 0,050 г (сухий продукт) Lactobassillus acidophilus, fermentatum, helveticus, lactis Streptococcus pyogenes (2 var.), faecalis, faecium, sanguinis Staphilococcus aureus Klebsiella pneumoniae, Corynebacterium pseudodiphteriticum, Fusiformis fusiformis, Candida albicans. Консерванти: Sodium mercurothiolate: 0, 0125 мг. Наповнювачі: лактоза, манітол, сахарин, натрію бікарбонат, безводна лимонна кислота, прецирол дрібнодисперсний, магнію стеарат, полівінілпіролідон.
Місцеве лікування захворювання також визначається його важкістю і періодом. Його мета насамперед складається із знеболення СОПР, запобіганні нових висипань, прискоренні епітелізації вогнищ ураження. Щоб уникнути травматизації слизової, котра сприяє появі нових елементів, краще використовувати такі методи обробки порожнини рота, як зрошення, застосування аерозолей (особливо при середньо-важкій і важкій формах). При ураженні невеликих ділянок слизової оболонки рота, губ і шкіри навколоротової ділянки застосовують мазі.
Для знеболення використовують 5% масляну емульсію анестезину, 2-5% мазь анестезину, 0,5-2% розчин піромекаїну, 3-5 % піромекаїнову мазь, пірометкол, топі каїни
Грип – гостра антропонозна вірусна хвороба з повітряно-крапельним механізмом передачі збудника, епідемічним і пандемічним розповсюдженням; характеризується ураженням дихальних шляхів, вираженою інтоксикацією, гарячкою і помірними катаральними явищами.
Вважається, що грип уперше описав і виділив як окрему хворобу француз Етьєн Паск’є (1403) на основі аналізу епідемії, що охопила Європу. З того часу відомо близько 20 пандемій. Найбільші з них – пандемія 1918-1919 рр. («іспанка»), під час якої перехворіло біля 500 млн. І загинуло 20 млн. людей, і 1957-1959 рр. (азіатський грип), коли перехворіло понад 2 млрд. людей, а загинуло не менше 1 млн. До недавнього часу крім назви грип (від франц. gripper - хапати) вживався синонім інфлюенца. Вірус відкритийR.Shope (1931) і W.Smith, C.Andrews, P.Laidlaw (1933).
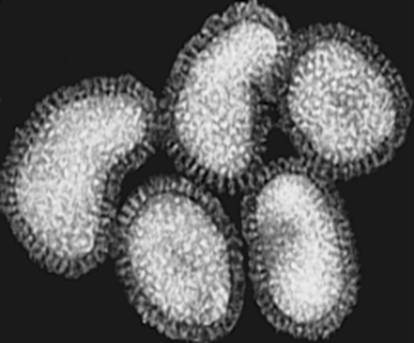
Мал.1. Вірус грипу
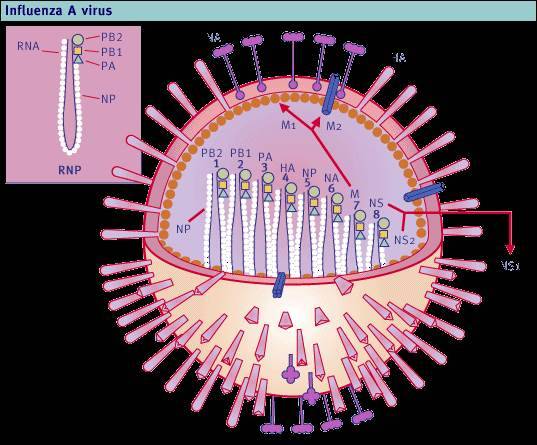
Рис. 2. Схема вірусу грипу типу А.
Етіологія.
Вірус грипу (А, В, С) належать до родини ортоміксовірусів, містять однониткову РНК (рис. 1, 2). Захворювання найчастіше зумовлюють віруси типу А, які залежно від антигенної будови білків гемаглютиніну (Н) і нейрамінідази (N) ділять на серовари A (H0N1), A(H1N1), A(H2N2), A(H3N2). Останнім часом циркулюють переважно віруси A(H1N1) і A(H3N2).
Мал.1. Вірус грипу
Рис. 2. Схема вірусу грипу типу А.
Джерелом збудника є хвора людина. Особливу епідеміологічну небезпеку становлять особи з легким перебігом хвороби, бо вони частіше продовжують активний спосіб життя і розносять вірус грипу. Додатковим джерелом, вірогідно, можуть бути домашні тварини і птахи.
Хворий на грип заразний для оточуючих з перших годин хвороби. Максимальна заразливість припадає на перші 2-3 дні захворювання. Контагіозність реконвалесцентів невелика або відсутня. В окремих випадках (наприклад, при ускладненні грипу запаленням легень) виділення вірусу продовжується до 10-14-го дня хвороби.
Механізм передачі – крапельний. З крапельками слизу під час кашлю і чхання збудник викидається на відстань до 3-3,5 м. Зараження можливе також через предмети домашнього вжитку (рушник, посуд, дверні ручки тощо). Грип має схильність до швидкого поширення з розвитком епідемії і пандемії. У міжепідемічний період виникають спорадичні захворювання.
Сприйнятливість до грипу загальна, за винятком дітей віком до 6 міс., які мають імунітет від матері. Постійно циркулюючи серед населення, вірус зумовлює підвищення захворюваності взимку. Цьому сприяють застуда, гіповітаміноз, скупчення людей у приміщеннях.
Епідемії грипу, викликані вірусом типу А, виникають через кожні 1-2 роки, типу В – 3-4 роки.
Масовість захворювань на грип пояснюється легкістю передачі інфекції, коротким інкубаційним періодом, мінливістю антигенної структури збудника, нетривалим типоспецифічним імунітетом (упродовж 1-3 років після перенесеного захворювання).
Патогенез. Вірус грипу з вдихуваним повітрям потрапляє на слизову оболонку верхніх дихальних шляхів і за допомогою ферменту нейрамінідази проникає в циліндричний епітелій. У середині цих клітин інший його фермент-полімераза- синтезує РНК.Репродукція вірусу зумовлює деструкцію і десквамацію епітелію. Дегенеративний процес розповсюджується і на інтерстиціальну тканину. Віруси проникають у лімфатичні капіляри і далі, в кровоносне русло. Виникають вірусемія і загальний токсикоз.
Токсини вібріонів діють як капіляротоксична отрута, викликаючи циркуляторні розлади. Останні особливо виражені в центральній і вегетативній нервовій системі. Значні порушення відбуваються у легеневій тканині, що призводить до пневмонії й ателектазів.
Грип „відчиняє двері” вторинній мікрофлорі, яка часто спричиняє запалення легень, додаткових порожнин носа, середнього вуха, ниркових мисок тощо. Розвивається також алергічний стан організму, внаслідок чого активізуються супровідні хронічні захворювання – туберкульоз, ревматизм, нефрит.
У гострий період хвороби можна простежити дві фази імунних реакцій.У перші 3-4 дні організм захищається за допомогою неспецифічних речовин – інтерферону, тканинних інгібіторів, рибонуклеази, запальної реакції. Починаючи з 4-5-го дня з’являються протигрипозні антитіла:анти- гемаглютиніни, віруснейтралізуючі й комплементзв’язуючі. Відповідно до цих змін розрізняють неспецифічну і специфічну фази імунітету. Їх можна схематично показати у формі двох кривих. Неважко зрозуміти, що найвразливішим буде 4-ий день, який припадає на перехрещення вказаних кривих. У цей час неспецифічний захист організму вже виснажився, а специфічні антитіла щойно почали утворюватись і концентрація їх ще недостатня для подолання вірусу грипу.
Тривалість імунітету залежить від типу вірусу. Після грипу спричиненого вірусом типу А, імунітет зберігається не більше 2 років, типу В – до 3-4 років, а після типу С – протягом усього життя.
Слизова оболонка верхніх дихальних шляхів і бронхів гіперемійована (вогняно-червона), набрякла, з крововиливами, іноді вкрита фібринозними плівками.
Клініка.
Інкубаційний період коливається від кількох годин до 1-2 діб. Хвороба розпочинається раптово: з'являється озноб, температура тіла підвищується до 37,5-38 °С, нерідко до 39-40 °С. Період провісників (у вигляді субфебрилітету, болю у м'язах) спостерігається в 10 % випадків.
Розрізняють типову і атипові форми хвороби. До останніх належать афебрильна, акатаральна, блискавична форми грипу. Для типової клінічної картини характерне поєднання двох провідних синдромів – загальної інтоксикації і катаральних явищ з боку верхніх дихальних шляхів. На зміну ознобу швидко приходять відчуття жару, загальна слабкість, біль голови, який локалізується переважно в ділянці лоба і скронь, в очних яблуках, м'язах, світлобоязнь, розбитість, пітливість, порушення сну, шум у вухах. У тяжких випадках приєднуються нудота, блювання, порушення свідомості, корчі.
Температурна реакція у більшості осіб відповідає тяжкості хвороби. При незначному порушенні загального стану підвищення температури до 38 °С розцінюється як легкий перебіг грипу. Підвищення температури до 39 °С і виражене порушення самопочуття відповідають середній тяжкості хвороби. Вищу гарячкову реакцію, різке порушення загального стану розцінюють як тяжкий і дуже тяжкий ступінь захворювання. Гарячка триває 3-5 днів.
Увагу привертають гіперемія обличчя, кон'юнктив, помірний ціаноз губ, блиск очей. На губах і крилах носа часто з'являється герпетична висипка. Шкіра на дотик гаряча, волога. Початкова тахікардія змінюється брадикардією. При аускультації серця вислуховують ослаблення І тону, а іноді функціональний систолічний шум на верхівці. Спостерігається дифузне запалення дихальних шляхів (риніт, трахеїт, ларингіт). Слизова оболонка носоглотки, м'якого і твердого піднебіння гіперемічна, набрякла; при грипі, спричиненому вірусом типу В, виникає зерниста енантема (симптом Морозкіна). Хворі відмічають закладання носа, відчуття дряпання і сухість у носоглотці, чхають, але нежить приєднується лише на 2-3-ю добу. Виділення з носа серозні або серозно-слизові, невеликі.
Для грипу характерні напади трахеїту, які клінічно проявляються відчуттям подразнення в горлі або болем за грудиною і вздовж трахеї, надсадним сухим кашлем. При цьому обличчя стає багряним, очі наливаються кров'ю і сльозяться. Тимчасове поліпшення настає лише після відходження невеликої кількості слизу. З 3-4-го дня кашель вологий і рідкий. В легенях жорстке або ослаблене дихання, сухі хрипи.
Язик вкритий білуватим нальотом. Живіт м'який, не болючий. Печінка і селезінка не збільшені. Хворі дратівливі, скаржаться на безсоння.
Якщо у перебігу хвороби не виникає ускладнень, то через 2-3 дні хворий починає одужувати: температура тіла знижується, кашель стає м'якшим, зникають біль голови та міалгії. Загальна слабкість і розбитість можуть зберігатися ще декілька днів і довше. Катаральний синдром зникає пізніше.
Дуже тяжкий (гіпертоксичний) грип перебігає як тяжка нейроінфекція або нейроінтоксикація і супроводжується гіпертермією, світлобоязню, сильним болем голови, вираженими адинамією і слабкістю, блюванням, менінгеальними симптомами.
Найчастішим ускладненням грипу є пневмонії, в основі яких лежить геморагічне запалення з набряком. Вони, як правило, змішаної, вірусно-бактерійної, етіології. Різко наростають явища токсикозу. Виникають надсадний болючий кашель, сильна задишка, дихання стає поверхневим. Під час кашлю виділяється рожеве пінисте харкотиння, часто з домішками крові. Вогнища запалення легеневої тканини частіше не зливаються, а тому дані фізикального обстеження виражені слабо: незначне притуплення перкуторного звуку, помірна кількість вологих хрипів, частіше при покашлюванні або при боковій позі тіла.
Серед інших ускладнень з боку органів дихання (після 7-го дня хвороби) слід назвати бронхіт, якщо його прояви зберігаються після зникнення основної симптоматики грипу. У дітей на 1-му році життя може розвинутися бронхіоліт, який перебігає з задишкою, ціанозом і численними вологими хрипами.
Другу групу ускладнень становлять бактерійні гайморит, фронтит, етмоїдит, отит, євстахіїт, тонзиліт. Рідше приєднуються інфекційно-токсичний міокардит, тромбофлебіт, пієліт, енцефаліт, менінгіт. У зв'язку з грипом у хворого можуть загострюватися такі хронічні захворювання, як туберкульоз, ревматизм, гломерулонефрит, гепатохолецистит.
Діагностика.
Типовий грип базується на таких клінічних даних: гострий початок, максимальні прояви хвороби в перші години від початку захворювання; 2 провідних синдроми – токсикоз і катаральні явища з боку верхніх дихальних шляхів, причому першим виникає токсикоз і він інтенсивніший; напади трахеїту; симптом Морозкіна; короткочасна гарячка – 3-5 днів; часта і тривала післягрипозна астенія. Важливе значення має посилання на зв'язок з епідемією.
У крові хворих у гострий період відзначається лейкопенія з відносним лімфоцитозом, нормальна або помірно збільшена ШОЕ, у випадку ускладнень – лейкоцитоз, підвищення ШОЕ.
Уточнити діагноз допомагають вірусологічні та серологічні методи. Для виділення вірусу матеріал від хворого необхідно брати в ранні терміни хвороби і доставляти у вірусологічну лабораторію в охолодженому стані (у термосі, заповненому льодом, або портативному холодильнику з мінусовою температурою). Досліджують змиви з носа і глотки, кон'юнктиви, харкотиння, кров, у випадку смерті хворого – легеневу тканину та слизову оболонку бронхів і трахеї. Змиви беруть стерильним тампоном, змоченим в ізотонічному розчині натрію хлориду, сольовому розчині Хенкса або середовищі 199. Метод виділення збудника трудомісткий, значення його зростає на початку епідемії грипу.
Збудник грипу в лабораторії культивують на 10-11-денних курячих зародках шляхом зараження їх в амніотичну порожнину, рідше – на тканинних культурах нирок мавп або людських ембріонів. Виділений вірус ідентифікується в реакції нейтралізації з набором типових сироваток. Збудника вдається виділити від хворого, починаючи з кінця інкубаційного періоду і до 5-6-го дня хвороби.
Для експрес-діагностики грипу найчастіше викомалтовують метод імунофлюоресценції. Для цього змиви з носоглотки обробляють протигрипозною сироваткою, міченою флюоресцеїн-ізотіоціанатом. За допомогою люмінесцентного мікроскопа в препараті знаходять яскраве зелене свічення утвореного специфічного комплексу антиген-антитіло. Під час епідемії можна підтвердити наявність грипу у 50-70 % хворих.
Проби крові для серологічного дослідження, яке менш чутливе, забирають у гострий період хвороби (в 1-2-й день) і через 1-2 тиж. сухим стерильним шприцом у кількості 2-3 мл. Найчастіше комалтуються РГГА, РЗК, реакцією радіального гемолізу (РРГ). Діагностичним є наростання титру антитіл в 4 рази і більше.
Диференційний діагноз грипу під час епідемії не становить труднощів. Набагато важче встановити діагноз у позаепідемічний період.
Температура тіла при ангіні також досягає високих цифр і супроводжується вираженими явищами інтоксикації. Але на перший план виступають місцеві симптоми: біль у горлі при ковтанні, гіперплазія і гіперемія піднебінних мигдаликів, наявність патологічного секрету в лакунах або гнійних фолікулів, збільшення підщелепних лімфатичних вузлів. При дослідженні периферичної крові виявляють нейтрофільний лейкоцитоз і збільшену ШОЕ.
Для черевного тифу, як і для грипу, характерними є симптоми загальної інтоксикації, гарячка, кашель. Але для нього характерні також поступовий початок із східцеподібним підвищенням температури тіла, наростання загальної слабкості, болю голови, часткове затьмарення свідомості, блідість шкірних покривів. Катаральні зміни верхніх дихальних шляхів черевному тифу не властиві, проте часто розвивається бронхіт. Разом з тим виявляють значні зміни органів травлення. Язик вкритий сірувато-білим нальотом, з відбитками зубів; його краї та кінчик вільні від нальоту, яскравого червоного кольору. Живіт помірно здутий, позитивний симптом Падалки. Збільшуються печінка і селезінка.
Важливою ознакою черевного тифу є розеольозна або розеольозно-папульозна висипка, що з'являється на 8-10-й день хвороби. До цього часу перебіг грипу закінчується і висипки не спостерігається.
У діагностиці велике значення має виявлення сальмонел тифу з перших днів хвороби у крові, пізніше – в калі та сечі, а також серологічні реакції.
У початковий період грип необхідно диференціювати з висипним тифом. Але при останньому з'являються безсоння, запаморочення, загострюються зір, нюх, слух і смак, виникають марення і збудження. Набряклість і гіперемія обличчя при висипному тифі не супроводжуються катаральними явищами верхніх дихальних шляхів. З 3-го дня хвороби з'являються ознаки Зорохович–Кіарі, Розенберга, Говорова–Годельє. Важливо відзначити раннє збільшення селезінки і печінки, появу рясної розеольозно-петехіальної висипки.
Для картини крові характерним є помірний нейтрофільний лейкоцитоз з паличкоядерним зсувом. Щоб підтвердити наявність висипного тифу, викомалтовують РЗК, РА і РНГА з рикетсіями Провацека.
При орнітозі також уражені верхні дихальні шляхи, спостерігається гарячка, але інтоксикація організму помірна, збільшені селезінка і печінка, епідеміологічний анамнез засвідчує контакт з птахами, позитивні шкірна проба і РЗК з орнітозним антигеном.
Про кір, що, як правило, починається з катаральних явищ і гарячки, свідчать факт спілкування з хворим і ранній патогномонічний симптом – плями Бєльського–Філатова–Копліка. На 3-5-й день приєднується плямисто-папульозна висипка на обличчі і шиї, яка поширюється на тулуб і кінцівки.
При гарячці паппатачі, на відміну від грипу, спостерігається зв'язок з москітами, слабовиражений катаральний синдром, різкий біль у литкових м'язах, патогномонічні симптоми Піка і Таусига.
Ентеровірусна інфекція нерідко супроводжується ураженням верхніх дихальних шляхів. Однак епідемічна хвиля виникає переважно влітку або восени, число захворювань збільшується повільно. Поряд з клінічною формою, що нагадує грип, виявляють серозний менінгіт, герпангіну, плевродинію, міокардит, екзантему, діарею.
Висока гарячка, виражена загальна інтоксикація спостерігаються також при дизентерії, сальмонельозі, ротавірусному гастроентериті, харчових токсикоінфекціях.Діагностичне значення мають відповідний епідеміологічний анамнез і наявність симптомів ураження кишок (біль у животі, нудота, блювання, пронос), а також результати бактеріологічних і серологічних досліджень.
Інфільтративна форма туберкульозу і бронхоаденіт супроводжуються підвищенням температури тіла, симптомами загальної інтоксикації, міалгіями, пітливістю, ураженням легень, однак не характерні катаральні зміни верхніх дихальних шляхів. Перебіг триваліший. Діагноз вирішується на підставі рентгенологічного дослідження органів грудної клітки, шкірної проби з туберкуліном, знаходження збудника в харкотинні.
Диференційну діагностику грипу з ГРВІ іншої етіології див. у табл.1.
Таблиця 1. Клінічні відмінності грипу та інших гострих респіраторних захворювань
Лікування.
Переважна більшість хворих на грип лікується в домашніх умовах. Показанням до госпіталізації є тяжкі та ускладнені форми, а також грип, що поєднується з хронічними неспецифічними хворобами легень, бронхіальною астмою, ішемічною хворобою серця, вираженим атеросклерозом, тяжкою гіпертонічною хворобою, цукровим діабетом, тиреотоксикозом, тяжкими хворобами крові та нервової системи.
Протягом гарячкового періоду рекомендуються ліжковий режим і молочно-рослинна дієта, збагачена вітамінами, зі значною кількістю підкисленої рідини. Широко призначають потогінні засоби (тепле молоко, напар з квітів бузини, липи, чебрецю, гарячий чай з ягід калини, малини, чай з медом і лимоном).
Із протигрипозних засобів у перші дні хвороби призначають ремантадин усередину за схемою: у перший день по 0,1 г 3 рази, на 2-й і 3-й дні – по 0,1 г 2 рази на день, на 4-й день – 0,1 г. Але він ефективний лише при грипі, зумовленому вірусом типу А. Найбільш ефективними є арбідол і віразол (рибавірин), які діють на віруси грипу як типу А, так і В, по 0,2 г 3 рази на день перед їдою впродовж 3-4 днів, таміфлю. Засобом вибору є лейкоцитарний інтерферон, який закапують у носові ходи через кожні 1-2 год протягом 2-3 днів. Цей препарат має широкий спектр дії проти всіх вірусів. Добре себе зарекомендувало застосування рекомбінантних інтерферонів (реаферон, роферон, інтрон А, лаферон) у вигляді аерозолю. Хворим з дуже тяжкою формою грипу призначають кортикостероїдні препарати – преднізолон 90-120 мг на добу протягом декількох діб. При тяжкому перебігу грипу та немічним хворим крім зазначених засобів вводять протигрипозний імуноглобулін по 3 мл внутрішньом'язово одноразово, у разі потреби повторно через 6-12 год; дітям з розрахунку 0,15-0,20 мл на 1 кг маси тіла на добу. В разі його відсутності призначають сироватковий поліглобулін по 3 мл внутрішньовенно або внутрішньом'язово. Показані стимулятори ендогенного інтерфероноутворення: протефлазид, гропринозин, мефенамінова кислота, циклоферон, аміксин.
Антибактерійні препарати призначають лише при дуже тяжкому стані з менінгеальними розладами, дітям перших двох років життя, хворим похилого віку, при наявності ускладнень (пневмонія, гайморит та інші) і вогнищ хронічної інфекції. При тяжких бактерійних ускладненнях грипу доцільно застосовувати цефалоспорини 3-го покоління – цефотаксим (1-2 г внутрішньовенно кожні 6-8 год) або цефтриаксон (роцефін, лендацин) по 1-2 г внутрішньовенно 1 раз на добу в комбінації з еритроміцином (1 гвнутрішньовенно або всередину з інтервалом 8 год). Доцільно також ширше призначати макроліди 2-3-го покоління: сумамед, кларитроміцин. При легких формах можна обмежитись призначенням всередину еритроміцину, олететрину, олеандоміцину, похідних нітрофуранів. Якщо хвороба має середньотяжкий перебіг, ефективніше парентеральне введення пеніциліну до 4000000 ОД на добу, тетраолеану, ампіциліну, оксациліну, цефамезину та інших антибіотиків широкого спектру дії. Кращий результат досягається комбінацією препаратів, наприклад тетрациклінів і напівсинтетичних пеніцилінів. Слід врахувати, що пероральне введення антибіотиків малоефективне в осіб літнього віку і з порушенням функції всмоктування. Альтернативними препаратами можуть бути фузидин-натрій, бактрим, нітроксолін.
Важливо пам'ятати, що шаблонне застосування жарознижувальних засобів при грипі не тільки не виправдане, але й шкідливе. Вони показані у випадку гіперпірексії або в малих дозах при фебрильній гарячці, що дуже тяжко переноситься організмом, особливо у дітей.
Усім хворим дають полівітаміни, аскорутин всередину. При скаргах на сухий кашель рекомендуються протикашльові засоби – кодеїн, тусупрекс, глауцин, амброксол, лібексин, содо-парові інгаляції, при вологому кашлі – мукалтин, бромгексин, відвари трав – листя підбілу, трава термопсису, корінь алтеї, нашатирно-анісові краплі, відхаркувальна мікстура.
Хворим призначають тепле пиття, гарячі ванни для ніг, гірчичники на спину, до литкових м'язів і на підошви, при ларингіті – інгаляції 4 % розчину натрію бікарбонату. При безсонні і збудженні показані фенобарбітал, мікстура Бехтерєва. У разі появи ознак крупу (стенозу гортані) вводять нейролептичні засоби і глюкокортикоїди, хворого негайно госпіталізують.
При дуже тяжкій формі грипу в умовах стаціонару показані дезінтоксикаційна терапія (альбумін, 5 % розчин глюкози, полііонні розчини), внутрішньовенне введення 30-60 мг преднізолону і 6 мл імуноглобуліну, оксигенотерапія, серцеві та дегідратаційні препарати.
При тяжких формах стафілококової пневмонії, що ускладнила грип, застосовують протистафілококовий імуноглобулін чи антистафілококову плазму. При затяжному перебігу пневмонії і абсцедуванні показаний стафілококовий анатоксин.
Хворим з тенденцією до гіперкоагуляції необхідно призначити гепарин під контролем коагулограми. При появі крові в харкотинні потрібно додати кальцію хлорид, вікасол.
У період підвищеної захворюваності на грип дуже важливо своєчасно надати медичну допомогу всім хворим, зменшити їх епідеміологічну небезпеку, запобігти ускладненням. З моменту оголошення епідемії в поліклініці розгортають грипозне відділення на чолі з досвідченим завідувачем і медичною сестрою. Автономного функціонування його досягають відкриттям окремого входу з гардеробом, реєстратурою, кабінету долікарського огляду, страхового столу, кімнати для взяття крові. Відділення працює в 2 зміни з 30-хвилинною перервою для проведення вологого прибирання, провітрювання, ультрафіолетового опромінення. На допомогу дільничним лікарям залучають інших фахівців, лікарів-інтернів, студентів старших курсів медичних інститутів, їх забезпечують готовим набором рецептів на часто вживані ліки і бланками направлень на дослідження. Щоб запобігти ускладненням, необхідно забезпечити відвідання лікарем хворого в день виклику; в наступні дні за хворим може спостерігати патронажна медсестра, яка виконує призначення, стежить за станом хворого, дотриманням заходів протиепідемічного захисту. Листок непрацездатності видають на термін 5 днів, за необхідності його продовжують. Заслуговує поширення досвід безплатної видачі медикаментів хворим під час їх першого відвідання, що забезпечує раннє лікування.
З самого початку захворювання на грип розвивається катаральний стоматит з полум'яною гіперемією, парестезіями, печінням СОПР. Найяскравіші зміни спостерігаються на CO м'якого піднебіння, піднебінних дужок, язичка, глотки; рідше — щік, язика, ясен. На 1-шу – 2-гу добу захворювання на фоні катаральних змін у ділянці м'якого піднебіння з'являються просоподібні зернисті висипи червоного кольору, що утворюються за рахунок гіперплазії епітелію вивідних проток слинних залоз. Поява таких висипів у здорових людей у період епідемії грипу може служити ранньою ознакою захворювання. Такими ранніми симптомами на СОПР у ділянці щік, язика, губ можуть бути десквамативний і навіть дегенеративно-некротичний процес, що проявляється різкою гіперемією, посиленою десквамацією епітелію, петехіями, появою багатьох дрібних пухирців з геморагічним ексудатом, які швидко лопаються з утворенням болючих ерозій яскраво-червоного кольору або афт, які рідко зливаються між собою (мал 1.). На 3 – 4-й день гіперемія і зернистість м'якого піднебіння змінюються ін'єкцією судин, появою петехій, які на 7—8-й день захворювання минають.
Інколи у ділянці переходу твердого піднебіння в м'яке та на CO щік уже на схилі захворювання утворюються великі тонкостінні пухирі, що містять геморагічний ексудат і зберігаються від кількох годин до 1,5—2 діб, а потім лопаються, утворюючи велику чисту від нальоту ерозію. При низькій опірності СОПР та організму ерозії й афти внаслідок приєднання вторинної інфекції можуть виразкуватися і тоді виникає афтозно-виразковий або виразково-некротичний стоматит (мал. 2). У цей період частими є загострення хвороб пародонта, висипи рецидивного герпесу, інколи виникають неврити трійчастого та лицевого нервів. Наприкінці захворювання, як прояв спричиненого ним імунодефіциту, можливий розвиток гострого герпетичного стоматиту або кандидозу.
Мал. 1. Герпетичний стоматит при грипі.
Мал. 2. Афтозно- виразковий стоматит при грипі.
Діагностика. В діагностиці грипу, як і інших вірусних уражень СОПР, треба спиратися на дані епідемічної ситуації, анамнестичні відомості, клінічні прояви хвороби, результати лабораторних досліджень (загальний аналіз крові; цитологічні, серологічні, вірусологічні дослідження; імунофлуоресцентна діагностика). Важливе діагностичне значення мають відсутність інтерферону, різке зниження вмісту лізоциму в слині. Зміни периферичної крові характерні для гострого запального процесу.
Лікування грипозного стоматиту залежить від характеру змін CO (катаральний, ерозивний, виразковий стоматит). У період катарального стоматиту обмежуються звичайним гігієнічним доглядом за ротовою порожниною. З появою афт, ерозій, виразок застосовують тактику місцевого лікування, як при герпетичному стоматиті, а з противірусних засобів доцільно призначити 0,25—0,5% оксолінову, 0,25—0,5% флореналеву, 0,5—1% теброфенову мазі, інтерферон, арбідол.
КІР
Кір – гостра вірусна хвороба людини з групи інфекцій дихальних шляхів, яка проявляється інтоксикацією, гарячкою, запаленням верхніх дихальних шляхів, кон'юнктив, специфічною енантемою і макуло-папульозною висипкою. Збудник належить до родини параміксовірусів.
Єдиним джерелом вірусу є хвора людина – з останніх 2 днів інкубаційного періоду до 5-го дня після появи висипки. При ускладненні кору пневмонією заразний період продовжується до 10-го дня від початку висипання. Найбільша заразливість припадає на період до появи висипки.
Інфекція передається за допомогою крапельного механізму. Сприйнятливість неімунізованих дуже висока. Діти перших місяців життя мають трансплацентарний імунітет від матерів, які перенесли кір у минулому або були вакциновані. Після перенесеного захворювання зберігається стійкий імунітет. Завдяки застосуванню високоефективної вакцини, захворюваність на кір істотно знизилась, тепер відносно частіше хворіють діти старшого віку і дорослі.
Клініка. Інкубаційний період триває 9-17 діб, після введення імуноглобуліну може продовжуватись до 21 доби.
Розрізняють типову (легкого, середньої тяжкості, тяжкого ступеня) і атипову форми кору. У перебігу типового кору розрізняють періоди катаральних змін, висипки і реконвалесценції.
Хвороба починається гостро, з підвищення температури тіла до 38-39 °С, нежиті, кашлю, чхання, болю голови, загального нездужання, сиплості голосу, світлобоязні, одутлості обличчя, кон'юнктивіту.
На слизовій оболонці щік, частіше навпроти малих корінних зубів, з'являються білуваті цятки (плями Бельського–Філатова–Копліка), які є патогномонічною ознакою кору. Інколи в цей період на шкірі може виникнути блідо-рожева точкова скарлатиноподібна або плямиста висипка, яка швидко зникає, а на м'якому піднебінні – корова енантема.
Спочатку висипка розеольозна або розеольозно-папульозна (мал.. 2, 3). Збільшуючись у розмірах, вона перетворюється в макуло-папульозну, з нерівними краями,місцями зливну. Ділянки шкіри, які вільні від екзантеми, мають звичайний колір.
Висипка зберігається 3-4 дні, потім блідне у такій самій послідовності, в якій з'явилась, залишаючи після себе пігментацію, а згодом дрібне висівкоподібне лущення. Із зникненням висипки нормалізується температура і минають катаральні явища.
Атипових форм три: мітигований кір, з агравованими симптомами (гіпертоксичний, геморагічний, злоякісний), у щеплених.
В осіб, яким в інкубаційний період вводили профілактично імуноглобулін, переливали плазму або кров, перебіг кору легкий, супроводжується субфебрильною температурою, слабкими катаральними явищами, висипка поодинока, без послідовності у виникненні, плям Бельського–Філатова–Копліка немає (мітигована форма). Прилегкому перебігу кору і у прищеплених може спостерігатись мізерна висипка у вигляді поодиноких елементів, що утруднює діагностику.
У дорослих кір звичайно має тяжкий перебіг, з геморагічними висипаннями і крововиливами в шкіру і слизові оболонки, вираженою інтоксикацією. Спостерігаються зміни з боку серцево-судинної системи (тахікардія, гіпотонія, ослаблення серцевих тонів), легень (сухі розсіяні хрипи, з розвитком пневмонії – вологі хрипи), нерідко виникають біль у животі та діарея.
Частіше виникають пневмонія, ларингіт (з несправжнім крупом), бронхіт, бронхіоліт, кератокон'юнктивіт, отит, пієлонефрит, ентерит, менінгіт, енцефаліт, психоз та ін.
Діагностика кору при типовій екзантемі і відповідних епідеміологічних даних не викликає сумніву. З клінічних критеріїв вирішальне значення мають плями Бельського–Філатова–Копліка. Для підтвердження етіології використовують вірусологічні дослідження (виділення в перші дні вірусу з носоглоткового змиву, секрету кон'юнктив на культурі тканин або методом імунофлюоресценції), серологічні методи (реакція нейтралізації, РЗК, РГГА, РНГА, ІФА з коровим антигеном у динаміці хвороби), які дають змогу виявити наростання титру протикорових антитіл.
Аналіз крові при неускладненому кору вказує на лейкопенію, лімфоцитоз, зниження кількості еозинофілів, моноцитів. ШОЕ помірно прискорюється.
Диференційний діагноз. У катаральний період кір необхідно диференціювати з ГРВІ. Однак при ГРВІ загальна інтоксикація і катаральні явища розвиваються швидше, кон'юнктивіт не супроводжується вираженою інфільтрацією повік, немає симптому Бельського–Філатова–Копліка та рясної макуло-папульозної висипки, що з'являється у певній послідовності.
При краснусі відсутній катаральний період, а першим симптомом хвороби є нерясна висипка без певної послідовності з'явлення, схильності до злиття і наступної пігментації. Висипка, як правило, мономорфна, дрібно- і середньоплямиста, ніжно-рожева, з переважною локалізацією на зовнішніх поверхнях верхніх і нижніх кінцівок. Катаральні явища та симптоми загальної інтоксикації виражені слабо. Постійним симптомом є збільшення потиличних і задньошийних лімфовузлів.
Ентеровірусна (бостонська) екзантема з'являється на 2-й день хвороби, нерідко при високій температурі тіла, вона плямисто-папульозна, іноді петехіальна. На противагу кору не спостерігаються послідовне висипання, кон'юнктивіт, плями Бельського–Філатова–Копліка. З інших проявів ентеровірусної інфекції слід відзначити герпангіну, діарею, міалгію, плевродинію, чого не буває при кору.
Скарлатина відрізняється від кору наявністю тонзиліту, «палаючого» зіву, «малинового» язика (мал. 4). Нежить і кашель відсутні. Екзантема з'являється на 1-2-й день хвороби майже одномоментно, точкова, розташовується на гіперемічній шкірі, переважно на згинальних поверхнях кінцівок, грудях, внизу живота, концентруючись на складках шкіри. Носогубний трикутник вільний від висипки. Лущення пластинчасте. Аналіз крові засвідчує еозинофілію, нейтрофільний лейкоцитоз.
При інфекційному мононуклеозі екзантема з'являється на 2-6-й день хвороби, поліморфна, частіше розташована на тулубі. Початкового катарального періоду немає,однак характерні тонзиліт, поліаденіт, гепатоспленомегалія, в крові – атипові мононуклеари.
Менінгококцемія, на відміну від кору, має бурхливий початок з гіпертермією, яскравими симптомами інтоксикації (різкий біль голови, багаторазове блювання, менінгеальні ознаки). Висипка геморагічно-некротична, з'являється в перші години хвороби по всьому тілу, густіше на нижніх кінцівках, сідницях. У гемограмі нейтрофільний гіперлейкоцитоз, з крові можна виділити менінгокока.
Алергічні екзантеми з'являються без попереднього катарального періоду і певної послідовності, яскраві, поліморфні, супроводжуються свербінням. Диференційний діагноз різних екзантем.
Лікування
Проводять переважно в домашніх умовах. Госпіталізації підлягають лише хворі з тяжкими формами кору, ускладненнями і за епідемічними показаннями.
Неускладнений кір з легким і середньотяжким перебігом не потребує медикаментозного лікування. Хворого ізолюють в окрему добре провітрювану кімнату. Необхідно дотримуватися ліжкового режиму протягом 7-10 днів, приймати велику кількість рідини (соки, компоти, киселі), механічно і хімічно щадну їжу. Важливого значення надають догляду за шкірою і слизовими оболонками. Рекомендується періодично промивати очі теплою перевареною водою або 2 % розчином натрію гідрокарбонату, при вираженому кон’юнктивіті – закапують 20 % розчин сульфацил-натрію. Сухі губи змазують жиром, ніс прочищають ватним тампоном, змоченим вазеліновим маслом, рот полощуть перевареною водою. При гнійному кон'юнктивіті місцево застосовують розчин сульфацилу натрію і ретинолу. У зв’язку з нежитем у ніс закапують розчин протарголу, нафтизину, галазоліну. При кашлі показані бромгексин, амброксол, лібексин або тусупрекс. Широко призначають аскорбінову кислоту, антигістамінні препарати.
Антибіотики призначають у таких випадках: 1) дітям до 3-річного віку при тяжкому перебігу кору; 2) при супутніх запальних захворюваннях і загальному виснаженні; 3) дітям, які тривало і часто хворіють, неодноразово лікувались з приводу пневмонії; 4) при виникненні бактерійних ускладнень. Ослабленим хворим і при тяжких формах кору доцільно ввести нормальний людський імуноглобулін.
У випадку розвитку стенозу гортані або енцефаліту хворий підлягає терміновій госпіталізації. На догоспітальному етапі при стенозі І ступеня негайно забезпечують доступ свіжого повітря, роблять гарячі ванни для ніг протягом 5-7 хв (температуру води поступово підвищують з 37,5 до 39,0 °С), дають тепле пиття (гаряче молоко з содою або боржомом, чай), парові лужні інгаляції 4 % розчином соди з вітаміном А, еуфіліном, гідрокортизоном, антиспастичні (атропін, папаверин, 25 % розчин магнія сульфату внутрішньом’язово), седативні (1-2 % розчин натрію броміду), антигістамінні засоби (лоратадин, еріус). При прогресуванні крупу з розвитком стенозу II і III ступенів лікувальний комплекс включає внутрішньовенні вливання гіпертонічних розчинів, глюкокортикоїдів, серцевих засобів, лікувальну ларингоскопію та інші невідкладні заходи в умовах лікарні. Якщо розвивається коровий енцефаліт, призначають противірусні препарати, проводять посиндромну терапію (протисудомна, дегідратаційна, десенсибілізувальна, дезінтоксикаційна).
Kip (morbilli) викликається фільтрівним вірусом. Зараження відбувається повітряно-крапельним шляхом, хворі заразні в останні два дні інкубаційного періоду і в перші три доби хвороби. Характерними для кору змінами СОПР є поява в продромальний (катаральний) період на гіперемійованій CO щік, у ділянці молярів, дещо рідше — на CO ясен або губ білувато-жовтих круглих крапок діаметром 1—2 мм. Вони нагадують бризки вапна, розхлюпані на поверхні гіперемійованої плями, що злегка виступають над рівнем CO і ніколи не зливаються між собою (симптом Філатова — Копліка). З появою корової екзантеми на шкірі (на 3-тю — 4-ту добу) плями Філатова — Копліка зникають.
Водночас із висипом на шкірі (в першу чергу на обличчі й за вухами), а іноді безпосередньо перед цим на CO м'якого піднебіння, твердому піднебінні та на ділянці його переходу в м'яке виникає корова енантема: висипи у вигляді невеликих блідо-червоних або яскраво-червоних плямок, які мають неправильну круглу або лінійну форму. Вони швидко зникають, інколи на їх місці лишається почервоніння CO.
Наявність плям Філатова — Копліка є абсолютною ознакою кору. Це дозволяє рано виявити захворювання і своєчасно розпочати лікування, а також вжити профілактичних заходів щодо осіб, які контактують з хворим.
Диференціальна діагностика. Ураження СОПР при кору слід диференціювати від пліснявки, гострого афтозного стоматиту, скарлатини. Розміщення плям Філатова — Копліка в ділянках молярів, висипи на шкірі одночасно з появою енантем на CO твердого і м'якого піднебіння, а також результати бактеріологічних досліджень дають змогу виключити пліснявку. Висипи на шкірі, відсутність їх на СОПР і результати бактеріологічного аналізу дають підставу для диференціювання кору від гострого афтозного стоматиту. Відсутність малинового язика і ангіни, а також характерного висипу на шкірі навколо рота поряд з бактеріологічними даними дозволяють виключити діагноз скарлатини.
Лікування. За неускладненого перебігу його проводять у домашніх умовах (часті іригації і полоскання слабкими розчинами натрію гідрокарбонату, фурациліну, штучним лізоцимом).
Вітряна віспа (varicella) спричинюється фільтрівним вірусом. Захворювання розпочинається гостро, часто без продромальних явищ, з підвищення температури тіла і появи висипу на шкірі. Одночасно з'являються висипи у порожнині рота: на язиці, твердому піднебінні, CO зіва; рідше — на яснах, губах. Уражаються також і інші CO, наприклад статевих шляхів.
Елементом ураження при вітряній віспі є пухирець. Розвиток пухирця починається в шипуватому шарі епітелію. Дно пухирця становить базальний шар. Нагромаджена рідина трохи піднімає роговий шар, який є його покриттям.
Пухирці в ротовій порожнині нетривкі і швидко лопаються, утворюючи круглі ерозії невеликих розмірів або неглибокі виразки сірувато-рожевого кольору, які нагадують афти, облямовані яскраво-червоним запальним обідком.
Вітряночні висипання з'являються неодночасно, вони багатократні, з проміжками 1—2 доби, через що елементи висипу знаходяться на різних стадіях розвитку: папули, везикули, кірочки (несправжній поліморфізм). Кожне наступне висипання супроводжується підвищенням температури тіла до 38 °С і вище. На З—4-й день хвороби висип підсихає, температура тіла знижується, загальний стан хворого поліпшується.
Диференціальна діагностика. Диференціювати вітряну віспу слід від гострого герпетичного стоматиту і натуральної віспи. Наявність у порожнині рота пухирців з прозорим вмістом, а також везикулярного висипу на шкірі дозволяє виключити гострий герпетичний стоматит. Відсутність продромального періоду, поява висипу одночасно з підвищенням температури тіла, одночасність висипань на обличчі, голові, тулубі, кінцівках; різне розміщення елементів висипу в порожнині рота (при натуральній віспі уражається передній відділ порожнини рота) дають підставу виключити натуральну віспу.
Лікування. Проводять симптоматичну терапію. Місцеве лікування при вітряній віспі полягає в старанному догляді за ротовою порожниною з метою запобігання вторинній інфекції і розвитку виразкового стоматиту. Елементи ураження обробляють 1% розчином борної кислоти або 1:1000 розчином етакридину лактату (риванолу), рідше — розчином антибіотика з новокаїном і змащують метиленовим синім. Ерозії і афти, якщо не приєднується вторинна інфекція, швидко загоюються, не лишаючи слідів.
Мал. 3.Прояви вітряної віспи на СОПР.
Інфекційний мононуклеоз (mononucleosis infectiosa, хвороба Філатова — Пфейфера) — вірусне контагіозне захворювання, яке передається повітряно-крапельним, а можливо, й аліментарним шляхом, і характеризується класичною тріадою: гарячка, ангіна, аденоспленомегалія ( мал. 4).
Вхідними ворітьми інфекції є зів і носова частина глотки. Вірус поширюється лімфогенним і гематогенним шляхами.
Мал. 4. Інфекційний мононуклеоз.
Клініка. Інфекційний мононуклеоз трапляється частіше навесні та восени. Хворіють діти та молоді люди, рідше — люди похилого віку.
Інкубаційний період становить від 7—15 до 49 діб. Захворювання починається гостро. Одним із перших і досить постійних симптомів є поліаденіт. Особливо чітко збільшуються задньо-шийні та підщелепні лімфовузли. Поряд з цим значно збільшуються і стають щільними печінка та селезінка. Закономірним симптомом хвороби Філатова є гарячка. У більшості хворих температура тіла швидко наростає до 39—41°С, часто без продрому. Температурна крива буває постійного, ремітуючого або хвилеподібного типу. Високі показники температури тіла можуть утримуватись від 3—4 до 20 діб і більше, спадає вона поступово.
Зів різко гіперемійований, інколи з ціанотичним відтінком, як прояв аденопатії має місце гіперплазія мигдаликів. Ангіна (катаральна, лакунарна, фолікулярна, некротична, плівчаста) може розвинутися в різних стадіях хвороби, має стійкий тривалий перебіг і не піддається лікуванню антибіотиками. На 3-тю — 4-ту добу захворювання на межі твердого і м'якого піднебіння з'являються петехії (мал. 5).
Мал. 5. Прояви інфекційного мононуклеозу.
Залежно від тяжкості перебігу інфекційного мононуклеозу може розвинутися катаральний, герпетичний або виразково-некротичний стоматит, який нерідко супроводжується петехіальними крововиливами на CO та шкірі. Язик обкладений сірувато-білим нальотом, відзначається виражена гіперплазія грибоподібних сосочків та язикового мигдалика. Обличчя хворих набрякле (одутле), носове дихання утруднене, можливі носові кровотечі. Інколи, з перших днів захворювання, на обличчі, кінцівках і тулубі можлива поява яскравого поліморфного розеольозного висипу (мал.6).
Мал. 6. Зміни СОПР при інфекційному мононуклеозі.
Діагностика. Крім клінічних ознак, важливе значення в діагностиці мононуклеозу має гемограма. Уже з перших днів хвороби (інколи з 12—14-го дня) спостерігаються лейкоцитоз, збільшення всіх одноядерних клітин (лімфоцитів і моноцитів), поява плазматичних клітин та досить великої кількості (15—30% клітин і більше) атипових мононуклеарів (широкоплазмових одноядерних клітин з ексцентричне розміщеним ядром, широким поясом протоплазми та наявністю в ній зернистості). Еозинофіли майже відсутні. Вміст гемоглобіну та еритроцитів близький до норми, ШОЕ становить 20—30 мм/год.
Диференціальна діагностика. Проводять розмежування з дифтерією (розрізняють за картиною крові та наявністю аденоспленомегалії), агранулоцитозом (супроводжується анемією, лейкопенією, геморагічним синдромом та виразково-некротичною агранулоцитарною ангіною), лейкозом (у картині крові відсутні зміни, характерні для гострого чи хронічного лейкозу).
Лікування. Специфічної терапії мононуклеозу не існує. У тяжких випадках з метою впливу на вторинну мікрофлору призначають антибіотики або антибіотики в поєднанні з середніми дозами кортикостероїдних засобів, протигістамінні засоби та комплекс вітамінів.
Місцеве лікування полягає у зрошенні та полосканні зіва та ротової порожнини (риванол, фурацилін, етоній, мікроцид, ектерицид та ін.). Виразково-некротичні ускладнення на СОПР лікують, як стоматит Венсана.
Ящур
Ящур - гостра антропозоонозних вірусна інфекція, що характеризується циклічним перебігом, лихоманкою і утворенням специфічних поразок на слизових оболонках порожнини рота, губ, носа, в міжпальцевих складках і у ложа нігтя.
Етіологія
Збудник - фільтрівний вірус, що володіє високою вірулентністю, вираженої дермотропностью і дуже високою мінливістю. В даний час відповідно до міжнародної номенклатурі виділяють 7 самостійних типів вірусу ящуру: О, А, С, SAT-1, SAT-2, SAT-3, Азія-1. Вони розрізняються за серологічних і імунологічних властивостях. Кожен серологічний тип має свої варіанти. Відомо 59 варіантів різних серотипів вірусу ящуру. Вірус високо стійкий у зовнішньому середовищі, добре переносить як висушування (наприклад, у молочному порошку), так і заморожування. Нагрівання при 80 ° С протягом 30 хв або кип'ятіння протягом 3-5 хв вбиває вірус. Із дезинфікуючих розчинів найбільш активні 1-2% розчини формальдегіду, 2% розчин їдкого натру.
Епідеміологія
Ящур - висококонтагіозна «рильно-копитна» захворювання худоби. Поширений на всіх континентах. Епізоотологічний характерні великі спалахи, особливо серед великої рогатої худоби. Епізоотії поширюються з надзвичайною швидкістю, охоплюючи значні території. Захворювання людей на ящур тісно пов'язане з епізоотіями, однак сприйнятливість людини до нього порівняно невелика. У період епізоотії у людей реєструються поодинокі захворювання, частіше у дітей. Від людини до людини ящур непередається. Зараження людей відбувається частіше аліментарним шляхом через необеззараженние молоко і молочні продукти, від хворої худоби і м'яса вимушено забитих тварин. Захворюваність може носити професійний характер у доярок, пастухів, працівників м'ясокомбінатів і боєнь, ветеринарних працівників, що заражають контактним шляхом.
Патогенез
Вірус ящуру, потрапляючи в організм людини через систему травлення або шкіру, проникає через дефекти епітелію, локалізується і розмножується. На місці первинного впровадження (частіше це порожнину рота) розвивається запальна реакція - первинний афект. Клітини епітелію утворюють вакуолі, які перетворюються на бульбашки і при явищах дегенерації - у бульбашки-везикули. З розвитком первинних везикул, багатих ексудатом, який містить величезну кількість вірусу, збудник проникає в кров і поширюється по всьому організму. Дисемінація вірусу супроводжується гіпертермією та низкою інших общеінфекціонних симптомів. У період вірусемії виникають вторинні везикули.
Клініка
Інкубаційний період триває від 1 до 5 днів, рідше - 7-10 днів. Зазвичай захворювання починається раптово, з явищ загальної інтоксикації: ознобу, підвищення температури до 38-40 ° С, головного болю, розбитості. Через 1-2 дні виникають сухість і печіння в роті, іноді різі при сечовипусканні. При огляді порожнини рота відзначається яскрава гіперемія і значна набряклість слизових оболонок, особливо щік, язика, м'якого піднебіння, дужок, губ. На тлі різко гиперемировано і набряку слизової оболонки порожнини рота з'являються маленькі овальні везикули, які можуть зливатися у великі пухирі, заповнені спочатку прозорим, а потім каламутним вмістом. Через 2-3 дні везикули розкриваються, утворюючи поверхневі ерозії (афти). Жування утруднено. Збільшується в розмірах мову, з'являється рясна салівація. Збільшуються і стають болючими регіонарні лімфатичні вузли. Везикули можуть виникати на слизовій оболонці носа, піхви, уретри, на кон'юнктиві, а також на шкірі обличчя, передпліччя, кистей, гомілок і стоп. Діагностичне значення набуває висипання в міжпальцевих складках і в області кінцевих фаланг пальців рук і ніг. Ерозії на слизових оболонках заживають швидко, не залишаючи після себе рубців. Шкірні везикули розкриваються також швидко і через 1-2 дні епітелізіруются. Гемограма в розпал захворювання характеризується еозинофілією, у частини хворих - лейкопенією. У випадках неускладненого течії гарячковий період триває в середньому 6-8 днів. Настає період реконвалесценції. Захворювання протікає хоча й болісно, але доброякісно і триває 2-3 тижнів. В окремих випадках одужання може затягнутися в зв'язку з повторними висипаннями з тією ж еволюцією бульбашок. У дітей інфекція протікає у вигляді типового стоматиту, кон'юнктивіту з везикулярним висипаннями на обличчі. У період епізоотії разом з клінічно вираженими реєструються стерті форми захворювання.
Єдиної клінічної класифікації ящура немає. Деякі автори виділяють шкірну форму, частіше спостерігається при професійному зараженні; слизову оболонку, при якій основною ознакою хвороби є афтозний стоматит; шкірно-слизову, найбільш часто зустрічається, для якої характерне ураження слизових оболонок порожнини рота і очей, а також шкіри переважно в області пальців. Розрізняють також гострі форми різної важкості, що протікають найбільш типово; стерті, легко протікають форми, затяжні форми ящуру у людини. Після хвороби залишається стійкий імунітет.
Діагноз / Диференціальний діагноз
Діагноз ставиться на підставі клінічних, епідеміологічних і епізоотологічних даних, а також результатів лабораторних досліджень. Великого значення набуває поєднання гострого початку хвороби, лихоманки, афтозного стоматиту із запаленням шкіри пальців навколо нігтя і в міжпальцевих складках, Клініко-епідеміологічні дані необхідно підтвердити лабораторними дослідженнями. Використовується вірусологічний метод, заснований на виділення вірусу з крові, слини, везикул, фекалій хворих. Велике значення мають серологічні методи діагностики: постановка РСК із спеціально приготованим діагностикумів і парними сироватками крові хворих, а також реакція нейтралізації вірусу. Важливим методом діагностики є біопробах (щеплення вмісту бульбашки на скаріфіцірованную шкіру підошви гвінейських свинок).
При розпізнаванні ящуру необхідно мати на увазі ряд схожих захворювань, що супроводжуються везикулезными ураженнями слизових оболонок і шкіри на тлі гарячкового стану. Найбільші труднощі в диференційній діагностиці представляє зоонозних гостра вірусна інфекція - везикулезный стоматит. При везикулезном стоматиті уражається слизова оболонка порожнини рота і не буває уражень шкіри в області ложа нігтя і в міжпальцевих складках. Температурна реакція на відміну від ящуру розвивається після появи везикул і не знижується при розтині їх, наростає при розвитку виразок. При ящуру типові везикули з прозорим, потім мутнеющім вмістом. При везикулезном стоматиті бульбашки білі або жовті з червоним обідком. Знаходяться вони переважно на нижній поверхні язика і щік з переходом на ясна. Після їх розтину утворюються глибокі, повільно загоюються виразки з білуватим нальотом. У зв'язку з подібними джерелами і шляхами передачі інфекції при ящур та везикулезном стоматиті постановка остаточного діагнозу вирішується лабораторними методами дослідження.
Захворювання ящуром може обмежуватися ураженням порожнини рота, і тоді його слід диференціювати частіше за все з вульгарним афтозним стоматитом. При афтозний стоматит, на відміну від ящуру, немає продромальних явищ і високої температури на початку хвороби. Остання з'являється вже при розвитку виразок. Характерний більш глибокий розпад тканини на уражених ділянках. Афти локалізуються по нижньому краю мови та в області дна порожнини рота. Вони правильної округлої форми, ніколи не зливаються. На місці афт з'являються глибокі, які тривалий час не загоюються виразки з каймою брудно-сірого кольору і білуватим нальотом. Салівація менш щедра, ніж при ящуру, в крові немає еозинофілії. Велике значення має облік епідеміологічних і епізоотологічних даних. У плані диференціальної діагностики необхідно виключити і інші види стоматиту (грибковий, при авітамінозах, при карієс зубів, лікарський стоматит та ін.)
При одночасному ураженні слизової оболонки порожнини рота і шкіри диференційний діагноз треба проводити з бульозної формою багатоформна ексудативна еритеми. При цьому захворюванні, як і при ящуру спостерігаються гострий початок хвороби з ознобом і високою температурою, ерозивно-виразковий стоматит з багатою салівація, ураження слизових оболонок носової частини глотки, очей, статевих органів, поява везикул і міхурів на шкірі. Однак при мультиформна еритема відзначаються симетричність і поліморфізм висипань. В один і той же час спостерігаються різні форми та стадії розвитку елементів: плями, папули, пухирі, які можуть зливатися, мати різні відтінки, що створює строкату картину висипань. Остаточний діагноз встановлюється з урахуванням епіданамнезу і результатів лабораторних досліджень.
При диференціальної діагностики необхідно пам'ятати про пемфігусе. Для ящуру характерні локалізація елементів висипу у міжпальцевих складках, в основі ложа нігтя, порівняно задовільний загальний стан, а для пемфігуса - напружені бульбашки по всьому тілу, більше на долонях і підошвах, наповнені гнійним вмістом, на тлі важкого загального стану.
У ряді випадків доводиться диференціювати ящур з вітряну віспу. Однак елемент вітряної віспи дуже характерний. Це тонкостінний бульбашка, оточений вузьким обідком гіперемії, який підсихає, не розкриваючись. На відміну від ящуру бульбашки розташовуються головним чином на тулуб, можуть бути на волосистої частини голови, обличчя і рідко - на руках і ногах. Везикули на слизовій оболонці порожнини рота і в зіві ніколи не покривається виразками. Ні рясної салівація, температура тілапідвищується одночасно з висипанням бульбашок. Завжди треба пам'ятати і про таку особливо небезпечної вірусної інфекції, як натуральна віспа, при якій, на відміну від ящуру, бульбашки круглі, завбільшки з горошину, багатокамерні, пупковідние. Спочатку бульбашки містять прозору рідину, потім нагноюються, розкриваються, підсихають, корки відриваються, після чого залишається характерний рубець.
Герпетична інфекція також протікає з ураженням шкіри і слизових оболонок. Однак герпетичні бульбашки розташовуються групами і локалізуються в місцях стику шкіри і слизових оболонок: по краях губ, носа та на інших частинах тіла. Після розкриття везикул виникають довгостроково незагойні, більш глибокі, ніж при ящуру, виразки. При часто зустрічається, особливо у дітей, герпетичної гінгівостоматит спостерігаються, як і при ящуру, гострий початок з лихоманкою, нездужання і поява на гиперемовані і набряклою слизовій оболонці щік, губ, язика, ясен, м'якого піднебіння, мигдаликів швидко розкриваються бульбашок. При цьому герпетичний гінгівостоматит відрізняється груповим розташуванням і мелкофестончатим обрисом ерозій, покритих буруватим нальотом, і одночасним висипанням елементів висипки навколо рота, носа, на пальцях рук. Афтозний стоматит не поєднується із запаленням шкіри пальців навколо ложа нігтя і в міжпальцевих складках.
Необхідно також виключити ентеровірусний захворювання, викликані вірусом Коксакі, вони супроводжуються появою везикул на слизових оболонках порожнини рота, шкіри кінцівок і нагадують клініку ящуру. У сумнівних випадках остаточний діагноз встановлюють лабораторними методами дослідження.
Лікування
Обов'язкова госпіталізація хворих на ящур терміном не менше 14 днів. Хворий потребує ретельного догляду, симптоматичному та місцевому лікуванні. Показані щадить дієта (призначення напіврідкої, легкозасвоюваній їжі, невеликими порціями, 5-6 разів на добу), багато пити. Перед прийомом їжі хворому дають 0,1 г анестезину.Іноді вдаються до годування через зонд. Особливо важливе значення набуває дотримання гігієни порожнини рота.
З перших днів захворювання необхідно проводити місцеву противірусну терапію. З цією метою можуть бути використані 0,25-0,5%-ва оксаліновая, 0,25-0,5%-ва флореналевая, 0,25-0,5%-ва теброфеновая, 4%-ва геліоміціновая, 0, 25%-ва ріодоксолевая, 50%-ва интерфероновий і інші мазі. Застосовують розчини лейкоцитарного інтерферону і 0,1-1%-ий розчин РНКази. Зазначені препарати наносять на уражені ділянки слизових оболонок і шкіри 3-5 разів на день.
Ранки змазують 4%-им розчином ляпісу (розчин срібла) за допомогою ватного тампона. Для полоскання рота застосовують розчин риванол 1:1000 або 0,1%-вим розчин перманганату калію, 3%-ий розчин перекису водню.
У важких випадках проводять дезінтоксикаційну терапію, застосовують серцево-судинні засоби, вітаміни, болезаспокійливі, антигістамінні препарати. При нанесенні вторинної інфекції призначають антибіотики і сульфаніламіди.
З метою посилення процесів епітелізації можуть бути використані ультрафіолетове опромінення і світло гелієво-неонового лазера, а також аерозольні препарати Лівіал, левовінізоль, пантенол, вінізоль та ін
Треба частіше полоскати рот такою гарячою водою, щоб тільки не обпектися. Кому це важко, нехай полоще рот розчином бури або борної кислоти. Усередину треба приймати вапняну воду по 1 ч. л. кілька разів на добу. Вапняну воду можна купити в аптеці готову, але краще зробити самим, якщо є можливість дістати справжню негашене вапно: на відро води 50 г вапна, трохи обдати окропом (найкраще в кам'яній посуді), щоб розварилася, а коли закипить, то додати до мітки відра холодної води, ретельно розмішати і залишити стояти добу. Обережно зняти верхню плівку і білуватий наліт, а чисту воду процідити і вживати. Зберігати краще в закупореній вигляді.
Виразки і бульбашки між пальцями рук і ніг треба обмивати і змащувати жиром.
Прояви ящура на СО нижньої губи.
Ящур. Грибковий стоматит.
Ящур.
СКАРЛАТИНА
Скарлатина (scarlatina) – гостра інфекційна хвороба, що перебігає з інтоксикацією, тонзилітом та екзантемою.
Критерії діагнозу:
?епідеміологічні: спілкування з хворим на будь-яку стрептококову інфекцію (скарлатина, ангіна, бешиха, хронічний тонзиліт, гнійний отит, пневмонія тощо), реконвалесцентом скарлатини (до 21 дня реконвалесценції) чи здоровим носієм β-гемолітичного стрептокока; механізм передачі краплинний, іноді через предмети побуту, іграшки, молочні продукти; частіше хворіють діти в осінньо-зимовий період;
?клінічні: інкубаційний період від 1 до 12 діб; гострий початок з ознобу, високої температури тіла, часто нудота і блювання; біль у горлі при ковтанні; яскрава гіперемія слизової оболонки ротоглотки (“палаючий зів”), точкова енантема на м’якому піднебінні; тонзиліт, часто з гнійно-фібриновим нальотом, збільшення регіонарних (під-щелепних) лімфовузлів; дрібноточкові пурпурово-червоні висипання на гіперемічному тлі шкіри, сконцентровані на згинальних поверхнях кінцівок, у пахвинних і пахових ділянках, зі згущенням у природних складках шкіри (лінії Пастіа); блідий носо-губний трикутник, “мали-новий” язик (яскраво-червоний, з гіпертрофованими сосочками); стійкий білий дермографізм; тахікардія, гіпотонія, розширення меж серця, глухість його тонів, систолічний шум на верхівці; виражена інтоксикація, при тяжкому перебігу - порушення свідомості, збуд-ження чи пригнічення психіки, кровотечі; при зникненні висипки – пластинчасте лущення, починаючи з кінчиків пальців, висівкопо-дібне – на обличчі;
лабораторні:
зміни в загальному аналізі крові: нейтрофільний лейкоцитоз, зсув формули вліво, збільшення ШОЕ, наприкінці 1-го тижня – еози-нофілія;
феномен згасання висипки (допоміжне значення): зникнення висипки в найближчі 6-12 год навколо місця внутрішньошкірного введення 0,2 мл антитоксичної протистрептококової сироватки.
Класифікація. Клінічні форми: типові - легка, середньої тяжкості, тяжка; атипові - стерта (рудиментарна), скарлатина без висипки, тяжка (токсична, септична, токсикосептична), з агравова-ними симптомами – гіпертоксична та геморагічна, екстрабукальна (екстрафарингеальна); ранова, опікова, післяопераційна.
Перебіг: без алергічних хвиль та ускладнень; з алергічними хви-лями та ускладненнями; абортивний.
Ускладнення – алергічного типу (гломерулонефрит, синовіт, міокардит, лімфаденіт), гнійні, септикопіємія.
Диференційний діагноз проводять з псевдотуберкульозом, кором, краснухою, ангіною, стафілококовою інфекцією, токсико-алергічними реакціями.
Лікувальна тактика. Хворих лікують переважно вдома, госпі-талізація за клінічними (діти віком до 1 року, тяжкий перебіг хворо-би, ускладнення) та епідеміологічними показаннями (з дитячих закла-дів закритого типу). Ліжковий режим протягом гарячкового періоду (не менше 5-6 днів), гігієнічні ванни кожні 4-5 днів. Призначають антибіотики групи пеніциліну, амоксицилін, еритроміцин чи цефало-спорини (середньотерапевтичні дози), дезінтоксикаційні засоби (ентеросорбенти, глюкозо-сольові розчини парентерально), антигістамінні препарати, вітаміни (С, РР). Рот полощуть відварами ромашки, шалфею, звіробою. При виникненні ускладнень - фізіо-терапевтичні процедури, за необхідності – хірургічне втручання. Їжа напіврідка, достатньо вітамінізована.
Правила виписки реконвалесцента - після клінічного оду-жання, при відсутності ускладнень, але не раніше ніж на 10-й день від початку захворювання.
Диспансеризація з урахуванням клінічних показань (усклад-нення, залишкові явища). Через можливість розвитку ревматизму та нефриту через 10-12 днів після хвороби роблять аналізи крові й сечі, ЕКГ, при рецидиві – повторна госпіталізація.
Заходи в осередку. Подати термінове повідомлення в СЕС. Контактні діти, які не хворіли на скарлатину, підлягають відокремленню на 7 днів після ізоляції хворого чи на 17 днів, коли хворий залишився вдома, і щоденному огляду та термометрії. Дітям раннього віку і ослабленим доцільно ввести імуноглобулін. За дорослими з декре-тованої групи встановлюють медичне спостереження на той самий термін.
Дорослих осіб, в яких була ангіна протягом 7 днів з моменту реєстрації останнього випадку скарлатини, допускають до роботи в дитячих і медичних закладах, на молочних кухнях через 22 дні від початку хвороби. Діти-реконвалесценти, які відвідували дошкільні дитячі заклади і перші два класи шкіл, підлягають додатковій 12-ден-ній ізоляції після клінічного одужання (у школу йдуть через 22 дні від початку хвороби). Дорослих з декретованої групи переводять на 12 днів на іншу, епідемічно безпечну роботу.
У помешканні, де знаходиться хворий на скарлатину, проводять поточну і заключну дезінфекцію 0,5 % розчином хлораміну, посуд і білизну кип’ятять.
Профілактика. Раннє виявлення хворих, їх ізоляція. Дотриман-ня санітарно-гігієнічних правил. Специфічна профілактика не розроблена.
Прояви гострих вірусних та інфекційних захворювань на слизовій оболонці ротової порожнини
Вітряна віспа
Вітряна віспа — гостре вірусне захворювання у дітей з характерним плямистим висипом на шкірі. Хворіють діти переважно у віці до 10 років.
Етіологія. Збудник — вірус, нестійкий у зовнішніх умовах, швидко гине під впливом УФ опромінення, під час нагрівання. Виявлена ідентичність вірусу вітряної віспи та оперізувального герпесу (herpes zoster).
Джерелом зараження є хворі на вітряну віспу і меншою мірою — хворі на оперізувальний герпес. Зараження відбувається повітряним
і повітряно-краплинним шляхом вмістом пухирців, слизом зі слизової оболонки ротової порожнини, носоглотки.
Клініка. Інкубаційний період триває 2—3 тиж. У цей період виникає вірусемія; фіксація і розмноження вірусів у епітеліальних клітинах слизової оболонки спричиняють їх вогнищеву дистрофію.
Місцеві зміни в ротовій порожнині при вітряній віспі виникають здебільшого одночасно з висипанням на шкірі. Елементом ураження при вітряній віспі є пухирець. Пухирці майже завжди спостерігаються на язиці, твердому піднебінні, слизовій оболонці зіва, рідше — на яснах. У ротовій порожнині пухирці лопаються внаслідок різних механічних подразнень. Епітелій, що вкриває пухирець, некротизується. На місці пухирця виникає округла ерозія невеликих розмірів з чіткими контурами або елемент, що нагадує афту, яка має запальну яскраво-червону облямівку. Підщелепні лімфатичні вузли збільшені і болючі. Діти скаржаться на біль у ротовій порожнині, особливо під час приймання їжі. Можливі повторні висипання протягом усієї хвороби, тому на слизовій оболонці виявляються елементи на різних етапах свого розвитку.
На шкірі пухирці мають спочатку прозорий, потім мутний вміст. Вони виникають на обличчі, волосистій частині голови, тулубі діаметром не більше ніж 4—5 мм. Пухирці підсихають через 1—2 дні, на їх місці утворюються тонкі бурі кірочки, які відпадають, не залишаючи слідів. Поява висипу на шкірі і слизовій оболонці супроводжується свербежем, підвищенням температури тіла, головним болем, погіршенням апетиту. Загальна тривалість висипань на шкірі і слизовій оболонці коливається від 2—3 до 7—8 днів. У периферичній крові виявляється лейкопенія, іноді лімфоцитоз.
Висипання в ротовій порожнині має діагностичне значення тоді, коли висип на шкірі мало виражений або його зовсім немає. У такому разі в перші дні хвороби можна використовувати цитологічний або імунофлюоресцентний метод обстеження для виявлення велетенських багатоядерних клітин або специфічного світіння клітин плоского епітелію.
Лікування. Місцеве лікування полягає у ретельному догляді за ротовою порожниною для запобігання вторинній інфекції. Воно залежить від періоду хвороби і тяжкості її перебігу, проводиться відповідно до схеми лікування вірусних хвороб.
Оперізувальний герпес
Оперізувальний герпес — це гостра інфекційна хвороба, яка спричиняється вірусом простого герпесу. Уражуються шкіра і слизова оболонка ротової порожнини. Частіше хворіють дорослі, але трапляється в дітей віком після 7 років.
Вірус оперізувального герпесу є нейродерматотропним Вважають, що спочатку уражуються спинномозкові міжхребцеві вузли, а потім вірусний гангліоніт поєднується з хворобою відповідних або прилеглих ділянок шкіри і слизових оболонок.
Клініка. Хвороба починається з підвищення температури тіла до 38 -39 °С, головного болю, інтенсивного болю в місцях наступних висипань. Елементи ураження — пухирці невеликого розміру, що розташовані на запальній основі. Множинні пухирці в ротовій порожнині виникають за ходом другої і третьої гілок трійчастого нерва. Вони локалізуються найчастіше на твердому піднебінні, язиці, губах і щоках. Усі пухирці виникають одночасно і перебувають на одній стадії розвитку. Характерним є однобічність висипань пухирців, які є різко болючими. Пухирці не зберігаються тривалий час у ротовій порожнині, швидко лопаються і перетворюються на ерозії, частіше вкриті жовтуватим нальотом або чисті.
Під час діагностики оперізувального герпесу в ротовій порожнині слід враховувати різку болючість, однобічність локалізації, згру-пованість пухирців за ходом нервів, бурхливий початок.
Лікування залежить від періоду хвороби, ступеня її тяжкості. Доцільно використовувати противірусні препарати, інтерферон тощо. Поряд із цим рекомендується призначати саліцилати, антибіотики, полівітаміни. Місцеве лікування уражень ротової порожнини передбачає зменшення болю, полегшення можливості вживання їжі хворими за допомогою місцевих знеболювальних розчинів, обволікаючих засобів (відварів шавлії або ромашки), запобігання вторинній інфекції - використання антибіотиків, прискорення епітелізації — кератопластичні засоби. Із фізіотерапевтичних процедур рекомендуються УФ опромінення, фонофорез із 50% інтерфероновою маззю, солюкс.
Kip
Kip — гостра висококонтагіозна хвороба, яка супроводжується гарячкою, запаленням слизової оболонки, висипом.
Етіологія. Збудник кору належить до групи міксовірусів, є РНК-вмісним. Джерелом інфекції є хвора дитина протягом усього катарального періоду та в перші дні хвороби. Вірус локалізується в слизовій оболонці носової частини горла, дихальних шляхів і легко поширюється в навколишньому середовищі, надто під час кашлю та чхання. Збудник нестійкий, швидко гине під впливом чинників навколишнього середовища, при провітрюванні приміщення. Хворіють діти в будь-якому віці, крім перших 6 міс життя, які мають пасивний імунітет від матері. Після кору залишається стійкий імунітет.
Вхідні ворота інфекції — слизова оболонка верхніх дихальних шляхів і кон'юнктива. Для кору характерні певні патогенетичні закономірності розвитку: початкова фіксація та репродукція вірусу в лімфатичних вузлах навколо вхідних воріт, наступне гематогенне поширення вірусу та його вплив на лімфоїдні і ретикулогістіоцитарні елементи всіх органів і систем. Після цього розпочинається катаральний період хвороби — запальна реакція слизових оболонок.
Клініка. Інкубаційний період триває 7—17 днів. Розрізняють три періоди хвороби: катаральний, висипань і клінічного видужання
— пігментації (реконвалесценції).
Катаральний період триває 5—6 днів. У дитини порушується самопочуття, виникають гарячка, кашель, нежить, збільшуються лімфатичні вузли, надто шийні. Через 2—3 дні на м'якому піднебінні з'являється енантема — блідо-червоного або рожевого кольору, яка утримується недовго. Одночасно з енантемою виникають характерні зміни на слизовій оболонці ротової порожнини — плями Бєльського
— Філатова — Копліка. Вони мають важливе значення для ранньої діагностики кору, тому що виникають також у продромальний період хвороби. Плями розвиваються внаслідок дегенерації і часткового некрозу поверхневих шарів епітелію з наступним зроговінням запальної слизової оболонки ротової порожнини. Щ плями точкові, різні за розміром, однак не більші за шпилькову головку. Вони нагадують бризки вапна, які розсіяні на поверхні гіперемійованої слизової оболонки і трохи підвищуються над її поверхнею. Під час пальпації уражених ділянок відчувається нерівність слизової оболонки. Плями Бєльського — Філатова — Копліка локалізуються на слизовій оболонці щік у ділянці кутніх зубів. На інших ділянках слизової оболонки плями виникають рідко. Вони спостерігаються до початку висипань на шкірі, потім поступово зникають, залишаючи після себе шорсткість. Наприкінці катарального періоду температура тіла трохи знижується (мал.31 — див. кольорову вклейку).
Період висипань характеризується збільшенням катаральних проявів: обличчя дитини одутле, виникають світлобоязнь, сльозоточивість, підвищується температура тіла до 39—41 °С.
На шкірі з'являється висип плямисто-папульозного характеру діаметром 2—5 мм. Характерна етапність висипань: 1-й день — на обличчі, 2-й — на тулубі і верхніх кінцівках, 3-й — по всьому тілі.
Період пігментації починається через 3—4 дні після початку висипань. Усі елементи поступово зникають або заміщуються пігментацією. Спостерігаються лейкопенія, зрушення лейкограми вліво, нейтрофільоз.
При кору у дітей можлива тяжка форма ГГС, якщо вони не перенесли цю хворобу раніше. У дітей 7—10 років можливе загострення хронічної герпетичної інфекції. Розпізнавання плям Бєльського— Філатова—Копліка сприяє проведенню профілактичних заходів і своєчасній ізоляції дітей.
Лікування. Специфічне лікування не потрібне. Обов'язковим є дотримання гігієни ротової порожнини. Для профілактики ГГС та рецидиву хронічного герпетичного стоматиту потрібно використовувати противірусні мазі.
Інфекційний мононуклеоз
Інфекційний мононуклеоз (хвороба Філатова—Пфейфера) — малоконтагіозна інфекційна хвороба, що характеризується гарячкою, запальними проявами в горлі, збільшенням лімфатичних вузлів, селезінки, печінки, мононуклеарною реакцією в крові. Хворіють переважно діти від одного до 10—12 років.
Етіологія. Збудником є фільтрівний вірус. Передача інфекції здійснюється повітряно-краплинним шляхом унаслідок тісного контакту з хворим. Вхідними воротами інфекції є ділянка горлового
лімфатичного кільця. Під впливом вірусу виникає гіперплазія лімфої-дної та ретикулогістюцитарної тканин. Унаслідок цього виникає характерне збільшення лімфатичних вузлів, печінки, селезінки, запальні прояви в горлі.
Клініка. Інкубаційний період триває 5—20 днів. Початок хвороби поступовий. У перші 2—3 дні спостерігаються нежить, незначне підвищення температури тіла, збільшення лімфатичних вузлів і деякі ознаки ураження горла. У розпалі хвороби виникають біль у горлі, риніт, кашель, підвищується температура тіла.
Найбільш сталою ознакою є збільшення лімфатичних вузлів, надто шийних, уздовж заднього краю груднино-ключично-соскопо-дібного м'яза і підщелепних. Вузли мають вигляд ланцюга або пакета. Можливе збільшення також пахвинних, підм'язових та інших вузлів, проте їх ізольоване збільшення (без задньошийних) не характерне для інфекційного мононуклеозу. Вузли рухомі, мало болючі. Навколо них іноді виявляється колатеральний набряк, але на шкірі немає ознак запалення.
У всіх дітей хвороба супроводжується різкою гіперемією піднебінних мигдаликів (мал. 32—див.кольорову вклейку). Процес може розвинутися за типом лакунарно-фолікулярної або катаральної ангіни. При ангіні частина мигдаликів вкрита жовтувато-сірим нальотом. Унаслідок наявності нальоту виявлені зміни нагадують дифтерію, проте при інфекційному мононуклеозі наліт знімається легко, має кришкуватий характер.
Одним із непостійних симптомів мононуклеозу є катаральний стоматит, який іноді супроводжується геморагіями у вигляді петехій. У перші дні хвороби язик вкривається нальотом.
У період розпалу хвороби спостерігаються характерні зміни в крові: лейко-, лімфо- і моноцитоз, поява атипових мононуклеарів(до 25-30%).
Через 3—4 тиж температура тіла нормалізується, всі клінічні ознаки хвороби зникають, проте протягом кількох місяців може спостерігатися збільшення лімфатичних вузлів і селезінки.
Лікування. Специфічного лікування при інфекційному мононуклеозі немає. Рекомендується зрошення ротової порожнини відварами лікарських трав, антисептиками. Для прискорення епітелізації потрібно застосовувати кератопластичні препарати. У період гарячки показані анальгетики, антигістамінні засоби.
Гострі респіраторні вірусні хвороби
Гострі респіраторні вірусні хвороби (ГРВХ), що характеризуються ураженням слизової оболонки ротової порожнини, дихальних шляхів та інтоксикацією, є найпоширенішими у дітей.
Етіологія. Збудниками цієї групи хвороб є віруси грипу (серотипи А і В), парагрипу (4-го серотипу), аденовіруси (понад ЗО серотипів), риновіруси (понад 100 серотипів), ентеровіруси різних серотипів. У окремих хворих причиною патологічного процесу може бути асоціація вірусів. Збудники нестійкі в навколишньому середовищі, за винятком адено- та ентеровірусів. Віруси грипу, парагрипу містять РНК, аденовіруси — ДНК.
Джерелом інфекції є хвора людина або вірусоносій. Поширення респіраторної вірусної інфекції відбувається повітряно-краплинним шляхом. Вхідні ворота інфекції — слизова оболонка ротової частини горла і верхніх дихальних шляхів. Найвища захворюваність спостерігається в холодний період року. Ентеровірусні хвороби можуть спостерігатись як взимку, так і влітку.
Кожна з вірусних інфекцій має специфічні ознаки патогенезу:
1) репродукція вірусу в чутливих клітинах; 2) вірусемія; 3) ураження різних органів і систем, насамперед органів дихання; 4) бактеріальні ускладнення.
Клініка. У типових випадках як у дітей грудного віку, так і у дітей старшого віку ГРВХ починаються гостро з інтоксикації, підвищення температури тіла в першу добу хвороби. Характерними ознаками є склерит, носові кровотечі внаслідок змін у судинах.
На початку хвороби в ротовій порожнині переважають катаральні зміни. Катаральний стоматит локалізується у ділянці м'якого піднебіння, піднебінних дужок, іноді - на слизовій оболонці щік та ясен. При цьому можна спостерігати гіперемію, набряк, посилення судинного малюнка, зернистість слизової оболонки, яка найчастіше має місце при аденовірусній хворобі. Зернистість у вигляді червоних крапок є проявом запалення лімфатичних утворень. На думку деяких авторів, виникнення зернистості на м'якому піднебенні здорових людей під час епідемії грипу може бути ранньою ознакою початку хвороби.
При тяжкому перебігу ГРВХ на З—5-й день на слизовій оболонці м'якого піднебіння, щік, губів виявляються геморагії.
Іноді ГРВХ супроводжується у дітей виразковим стоматитом, кандидозом. Можливе ускладнення ГРВХ у вигляді ГГС, що зумовлене пригніченням місцевого імунітету. У дітей підвищується температура тіла, виникають лімфаденіт підщелепних лімфатичних вузлів, катаральний гінгівіт. Через 1—2 дні температура тіла знижується з появою характерних для герпетичного висипу уражень. Можливе змішане інфікування збудниками ГРВХ та герпетичної хвороби.
Діагностика. Встановити діагноз допомагає епідеміологічна ситуація.
Лікування. Потрібний гігієнічний догляд за ротовою порожниною. Місцеве лікування залежить від виду стоматиту.
Краснуха
Краснуха — інфекційна хвороба, яка супроводжується висипом, збільшенням потиличних лімфатичних вузлів, проявами в ротовій порожнині.
Етіологія. Збудником хвороби є РНК - вмісний вірус, чутливий до дії УФ опромінення, нагрівання. Джерело інфекції — хвора дитина. Частіше хворіють діти дошкільного і шкільного віку.
Клініка. Інкубаційний період триває 10—21 день. У цей період у дитини підвищується температура тіла, іноді виникає гіперемія зіва. Слизова оболонка м'якого піднебіння, мигдаликів, горла також набуває червоного кольору. Збільшуються шийні лімфатичні вузли, розташовані позаду вушної раковини (у здорових вони не виявляються), і потиличні.
Через 1 —2 дні гіперемія зникає. На шкірі з'являється висип плямистого характеру, який спочатку локалізується на обличчі і верхній частині тіла, а через добу поширюється по всьому тілу.
Одночасно із шкірним висипом виникає дрібно-плямистий висип блідо-рожевого кольору на м'якому піднебінні.
Діагностика. Краснуху потрібно диференціювати з кором, скарлатиною.
Лікування. Місцеве лікування не показане; обов'язковим є дотримання гігієни ротової порожнини.
Скарлатина
Скарлатина — гостра інфекційна хвороба, збудником якої є в-гемолітичний стрептокок групи А.
Етіологія. Джерелом інфекції при скарлатині є хворий з перших годин хвороби. Заразний період — 7—8 днів з початку хвороби. Збудник передається повітряно-краплинним шляхом під час безпосереднього контакту з хворим. Зараження може відбуватись також через посуд, іграшки, білизну, якими користується хворий. Найчастіше хворіють діти від 2 до 7 років. Перенесена хвороба залишає стійкий імунітет.
Вхідні ворота інфекції — ділянка горлового лімфатичного кільця. Характерним для скарлатини є токсична, запальна, алергізуюча дія стрептокока. Стрептокок виробляє екзотоксин, що має високу піро-генність і цитотоксичність. Поряд із цим стрептокок продукує інші патогенні чинники: стрептолізини, гіалуронідазу, стрептокіназу та ін. Гіалуронідаза підсилює всмоктуванім токсинів із ділянки інфекції, стрептолізини мають гемо- і цитолітичну дію.
Клініка. Інкубаційний період триває 7 днів. Хвороба починається з інтоксикації, болю в горлі.
Зміни в ротовій порожнині мають важливе діагностичне значення, тому що часто є раннім симптомом хвороби. До цих симптомів належить катаральний стоматит, який виникає за добу до появи висипу на шкірі. Стоматит може мати генералізований характер і локалізується в ділянці ясен, щік і губів, на дні ротової порожнини. Він супроводжується лімфаденітом підщелепних лімфатичних вузлів, які збільшені і болючі. Надто виражені зміни виявляються на м'якому піднебінні, мигдаликах, дужках. Вони носять характер катарального запалення, набувають яскраво-червоного кольору, чітко відмежовані (палаючий зів). У разі тяжкої форми хвороби на зміну катаральному стоматиту виникає некротичний, який уражує зів і горло, спостерігається також у ділянці ясен, перехідної складки, слизової оболонки щік і губів, іноді на дні ротової порожнини. Некротичні ділянки мають сіруватий колір.
Надто характерними є зміни слизової оболонки язика (скарла-тинозний,"малиновий" язик). Протягом І—2-ї доби хвороби язик значно обкладений білувато-сірим нальотом, який вкриває всю його
спинку. Язик набряклий, сухий, на його бічних поверхнях помітні відбитки зубів. На З—4-й день хвороби спинка язика поступово очищується від нальоту. Спочатку зникає наліт на кінчику і по краях язика, потім на спинці. Язик набуває яскраво-червоного кольору, стає блискучим, сухим. Цей процес зумовлений десквамацією епітелію слизової оболонки язика і відторгненням ниткоподібних сосочків. На цьому тлі помітні збільшені грибоподібні сосочки, які нагадують зерна малини. Завдяки цьому такий язик дістав назву "малинового". Після зникнення висипу на шкірі зникає набряклість грибоподібних сосочків, язик вкривається епітелієм (мал. 33 — див. кольорову вклейку).
Зміни язика під час скарлатини мають діагностичне значення, особливо при стертому перебігу хвороби, якщо висип на шкірі недостатньо виражений.
Висип на тілі виникає через 1—2 доби після початку скарлатини. Він розташований на гіперемійованому тлі шкіри і має вигляд дрібних елементів.
Характерним для скарлатини є білий носогубний трикутник, розташований на носі, верхній губі і підборідді.
Через 2—3 дні симптоми хвороби згасають, зменшується температура тіла, зникають запальний процес у горлі та енантема на м'якому і твердому піднебінні, висип, на його місці у багатьох хворих виникає пластинчасте лущення, особливо на долонях.
Діагностика. Основні діагностичні критерії — інтоксикація, ангіна, висип, "малиновий" язик. Хворобу треба диференціювати з кором, краснухою, вітряною віспою.
Лікування. Важливу роль відіграє гігієнічний догляд за ротовою порожниною, раціональне харчування. На початку хвороби потрібні часті зрошення і полоскання слабко дезінфікуючими розчинами. При десквамації слід застосовувати місцеві антисептики та ке-ратопластичні засоби.
Кашлюк
Кашлюк (коклюш)— гостра інфекційна хвороба, для якої характерний спазматичний кашель, який поступово наростає.
Етіологія. Збудником є паличка Борде—Жанду. Джерело інфекції — хворий протягом 25—30 днів від початку хвороби. Зараження відбувається при безпосередньому контакті з хворим під час кашлю на відстані 2—3 м. Бактерії виділяються з краплинами слизу хворого.
Клініка. Інкубаційний період триває 5—14 днів. У клінічному перебігу розрізняють три періоди: катаральний, спазматичний і завершення процесу.
Катаральний період (1—2 тиж) перебігає у вигляді катарального запалення верхніх дихальних шляхів, однак специфічних ознак цей період не має. Температура тіла підвищується до субфебрильної.
Спазматичний період (2—3 тиж) характеризується типовим на-падоподібним кашлем.
У катаральний період у ротовій порожнині особливих змін немає. У спазматичний період під час кашлю спостерігається ціаноз обличчя і слизової оболонки ротової порожнини. Унаслідок гіпоксії можливе виникнення петехій на шиї та обличчі. У багатьох хворих виникає виразка вуздечки язика, яка утворюється внаслідок її травми різальними краями нижніх різців під час нападів кашлю. Нерідко при коклюші спостерігається набряк обличчя, надто в ділянці щік, що утримується порівняно довго.
Період завершення процесу триває 1—3 тиж.
Діагностика. Потрібно враховувати епідеміологічний анамнез, типовість нападів кашлю. Діагноз підтверджується результатами бактеріологічного дослідження.
Лікування. Хворі на коклюш діти підлягають ізоляції протягом ЗО днів від початку хвороби. Стоматологічне обстеження дитини потрібно проводити окремо від здорових дітей. Інструменти після лікування слід ретельно стерилізувати. Збудник коклюшу гине під час кип'ятіння інструментів. Місцеве лікування є симптоматичним.
Дифтерія
Дифтерія — гостра антропонозна токсико-інфекційна хвороба. Характеризується місцевим фібринозним запаленням слизових оболонок (частіше ротової та носової частин горла), проявами загальної інтоксикації, ураженням органів кровообігу і нервової системи.
Етіологія. Збудник — грампозитивна дифтерійна паличка, патогенні властивості якої визначаються її екзотоксином.
Верхні ворота інфекції — слизові оболонки верхніх дихальних шляхів і ранова поверхня шкіри. Шлях передачі збудника — повітряно-краплинний.
Джерелом інфекції є хворий на дифтерію, реконвалесценти, які ще виділяють збудник, а також здорові носії токсичних штамів бактерій дифтерії.
У разі наявності антитоксичного імунітету відбувається нейтралізація токсину і хвороба не розвивається. Якщо імунітету немає, виникає місцеве та загальне ураження — розвивається хвороба.
Клініка. Інкубаційний період триває 2—10 днів. Найчастіше спостерігається дифтерія зіва (95—98% усіх випадків хвороби). Починається дифтерія зіва з болю в горлі, підвищення температури тіла. З перших годин хвороби характерними є гіперемія і набряк слизової оболонки мигдаликів (дифтерійна ангіна). На них виникають ділянки білувато-сірого кольору, які поступово набувають вигляду, характерного для дифтерійних нашарувань. На 2-гу добу хвороби нашарування мають гладеньку поверхню, з чітко обмеженими краями. Вони тісно спаяні з прилеглими тканинами. Одночасно з формуванням нашарувань збільшуються і стають болючими регіонарні лімфатичні вузли. У частини дітей також спостерігається важлива ознака дифтерії зіва — набряк підшкірної жирової клітковини.
У разі локалізованої форми дифтерії зіва набряк піднебінних мигдаликів, язичка і дужок невеликий, нальоти мають вигляд окремих острівців, не виходять за межі мигдаликів. Температура тіла не перевищує 38° С.
При поширеній формі дифтерії зіва типові нальоти виникають не тільки на мигдаликах, але й на піднебінних дужках, язичку, стінках горла. Ознаки інтоксикації та реакція лімфатичних вузлів більш виражені, ніж при локалізованій дифтерії зіва.
Токсична форма дифтерії зіва характеризується набряком підшкірної жирової клітковини, піднебінних мигдаликів, язичка, м'якого піднебіння, великими нашаруваннями. Різко визначені загальні прояви: підвищення температури тіла до 39,5—40 °С, блювання, відсутність апетиту.
Випадки первинного ураження слизової оболонки ротової по-
рожнини спостерігаються рідко. Частіше ураження поширюється із зіва на слизову оболонку ротової порожнини і локалізується на слизовій оболонці ясен, м'якого піднебіння, щік і губів.
При гінгівіті спочатку уражуються ясенний край і ясенні сосочки, потім процес поширюється на всі ясна. Як і при дифтерії зіва, на яснах утворюється білувато-жовтий або сіруватий наліт. При стиранні нальоту на яснах дифтерійна плівка порівняно легко знімаєть-
Діагностика грунтується на результатах бактеріологічного дослідження, проведенні реакції пасивної гемаглютинації. Дифтерію зіва слід диференціювати зі скарлатиною, інфекційним мононуклеозом, ангіною стрептококовою та Сімановського—Венсана (табл.43).
Лікування . Для місцевого лікування слід застосовувати антисептичні, знеболювальні і кератопластичні засоби.