
Облітеруючий атеросклероз нижніх кінцівок
Актуальність проблеми діагностики і хірургічного лікування облітеруючих захворювань черевної частини аорти і периферичних артерій у сучасній клінічній медицині обумовлена збільшенням їх поширеності в багатьох країнах світу. Облітеруючі захворювання кінцівок посідають перше місце за клінічним значенням і частотою та становлять основну групу органічних артеріопатій, доступних хірургічному лікуванню.
Атеросклероз – хвороба, що характеризується дистрофічним процесом насамперед в інтимі великих судин з утворенням відкладень ліпідів (атером, бляшок), потовщенням інтими за рахунок фіброзних елементів з наступним розвитком оклюзивно-стенотичних уражень, аневризм. Частка атеросклерозу серед хронічних оклюзивних уражень артерій – 90 % хворих.
Атеросклероз як системне захворювання уражає практично всі судинні басейни організму людини, і більш ніж у 95 % випадків є причиною облітерації артеріальних судин нижніх кінцівок і тазу. За даними ВООЗ, на 1996 рік понад 1/8 населення земної кулі страждає на ті чи інші форми атеросклеротичного ураження судин, з них у понад 20 % випадків спостерігається ураження артерій нижніх кінцівок і таза.
Атеросклероз – генералізоване захворювання, що характеризується специфічним ураженням артерій еластичного та м'язово-еластичного типів у вигляді вогнещевого розростання в їхній стінці сполучної тканини у поєднанні з ліпідною інфільтрацією внутрішньої оболонки. Атеросклероз уражає середні та великі артерії. Для нього характерне утворення осередкових інтрамуральних субінтимальних потовщень, які виступають у просвіт артерії та у найбільш тяжких випадках закупорюють її, що в свою чергу призводить до місцевих і загальних розладів кровообігу. Атеросклеротична бляшка складається зі скупчення внутрішньо- і позаклітинних ліпідів, гладком'язових клітин, сполучної тканини і глікозаміногліканів.Атеросклероз судин нижніх кінцівок частіше спостерігається у чоловіків (співвідношення чоловіків і жінок 10:1) віком понад 40-50 років (за даними літератури, середній вік складає 68 ± 5,5 року), що палять, ведуть малорухомий спосіб життя та мають надлишкову масу тіла.Вік не є вирішальним чинником у розвитку атеросклерозу. Захворювання може зустрічатися в тяжкій формі навіть у молодих або осіб 30-35 років. Більша ймовірність прогресування оклюзивного процесу в периферичних артеріях при атеросклерозі – у хворих середнього віку. Після 70 років темпи розвитку атеросклерозу сповільнюються. Таким чином, у хворих цієї вікової групи усунення ускладнень атеросклерозу, зокрема оклюзії артерій, є дуже перспективним.
Облітеруючий атеросклероз артерій анатомічно характеризується нерівномірним зменшенням внутрішнього їх просвіту. Атеросклеротичні бляшки являють собою осередкові ущільнення інтими артерії з інфільтрацією її ліпідами. В інтимі великих і середнього калібру артерій розвиваються ліпідні смужки, фіброзні бляшки з наступним відкладенням у них кальцинатів. Атероматозні бляшки розвиваються головним чином у судинах еластичного типу. Найчастіше і найраніше вони з'являються в аорті та в зонах усть артерій, у місцях розвилок, розгалужень, звужень і розширень артерій. В атеросклеротичних бляшках, особливо черевної аорти, нерідко спостерігаються виразки, відкладення кальцію, тромбоз.
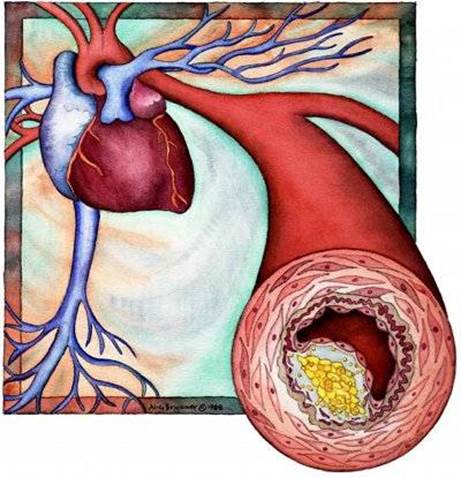
Рис.1 Атеросклеротична бляшка в просвіті артерії
При атеросклерозі патологічний процес звичайно розвивається у внутрішніх оболонках артерії і на відміну від облітеруючого ендартеріїту, як правило, не поширюється на зовнішню оболонку і периартеріально. Зовнішній діаметр закупореної артерії звичайно не зменшений. Макроскопічно розрізняють такі види атеросклеротичних змін:1) жирові смужки і плями, що не піднімаються над поверхнею ділянки, блідо-жовтого кольору;2) фіброзні бляшки – білуваті, злегка желатинозного вигляду, що піднімаються над поверхнею інтими та інколи зливаються між собою;3) фіброзні бляшки з виразками, крововиливами і накладенням тромботичних мас;4) кальциноз чи атерокальциноз – відкладення великої кількості кальцію у фіброзних бляшках.
Повільний ріст атеросклеротичної бляшки, що відбувається упродовж років, може призвести до різко вираженого стенозу або цілковитої закупорки судини. Згодом бляшка кальцинується й у цьому стані може піддатися спонтанному розтріскуванню або розриву, внаслідок чого її вміст контактує з кров'ю.Порушення цілісності бляшки стимулює утворення тромбів, що можуть спричиняти емболію, швидко закупорювати просвіт судини або поступово включатися до складу бляшки, збільшуючи її об'єм, тим самим перешкоджаючи кровотоку.

Рис. 2 Процес оклюзії просвіту артерії атеросклеротичною бляшкою
Відмінною рисою атеросклеротичних облітеруючих уражень є сегментарна чи поширена оклюзія аорти, великих і середніх магістральних артерій кінцівок (здухвинних і стегнових артерій), у той час як оклюзія периферичних артерій (гомілки, передпліччя), а також великих артеріальних гілок (внутрішньої здухвинної, глибоких стегнових артерій) спостерігається досить рідко. Це забезпечує сприятливіші умови для компенсації порушеного кровообігу і великі можливості виконання судинних реконструктивних операцій у порівнянні з облітеруючим ендартеріїтом. Однак атеросклеротичні бляшки і стеноз периферичних артерій та великих артеріальних гілок зустрічаються набагато частіше, ніж виявляються за даними ангіографії. У хворих, що страждають на діабет, гіпертонічну хворобу, з хронічними атеросклеротичними оклюзіями, у стадії тяжкої ішемії часто спостерігається «багатоповерхове», дифузне оклюзивно-стенотичне ураження всього артеріального судинного русла кінцівки, включаючи периферичні артерії та великі артеріальні гілки.
При оклюзії магістральних артерій головну роль у компенсації кровотоку відіграють м'язові колатералі, що мають не тільки збільшити фільтраційну поверхню, але і забезпечити перетікання крові до дистальніше розташованих тканин.
Найважливішу роль при прогресуванні ішемічного синдрому відіграє скорочення об'ємної швидкості кровотоку. Обмін між капілярами і клітинами відбувається тільки при «надкритичному» тиску в магістральних артеріях (понад 60 мм рт. ст.), що важливо для визначення клініки перебігу захворювання.При такому зниженому сегментарному тиску в судинах хворі можуть не звертатися по допомогу до лікаря. При зниженні перфузійного тиску зникає градієнт тиску між артеріальним і венозним руслом і порушується процес мікроциркуляції. Такі пацієнти вже звертаються до лікаря, інколи до хірурга, а в більшості випадків – до терапевта.
При зниженні перфузійного тиску нижче 30 мм рт. ст. обмінні процеси між кров'ю і тканинами припиняються, розвивається атонія капілярів, у м'язових тканинах накопичуються продукти метаболізму і розвивається ацидоз, що спричиняє подразнюючу дію на нервові закінчення й обумовлює симптомокомплекс болю, а потім трофічні порушення.
Просвіт більшості капілярів стає нерівним, з ділянками облітерації, виявляється гіпертрофія капілярів, потовщення базальної мембрани, що порушує проникність судинної стінки. Водночас порушується гідродинаміка кровотоку. Знижується здатність еритроцитів до деформації, їх твердість поряд з уповільненням швидкості кровотоку призводить до динамічної агрегації, збільшення периферичного опору, зменшення постачання тканин киснем.
Компенсація місцевої ішемії за рахунок збільшення анаеробного гліколізу призводить до утворення лактату і пірувату, а в сполученні з місцевим тканинним ацидозом та гіперосмолярністю ще більше підсилює твердість мембрани еритроцитів. Таким чином, регіонарний кровообіг кінцівок являє собою сумарну величину, що визначається ступенем порушення магістрального, колатерального кровотоку і станом мікроциркуляції.
При облітеруючому атеросклерозі черевної частини аорти і здухвинних артерій та їх обтурації до колатерального кровообігу приєднуються вісцеральні та паріетальні артеріальні гілки. Важлива роль при такому ураженні належить верхній і нижній брижовим артеріям. Колатеральний кровообіг при цій локалізації ураження артеріальних судин відбувається через дугу Ріолана. При атеросклеротичній оклюзії зовнішньої здухвинної артерії, загальної і поверхневої стегнових артерій кров із внутрішніх здухвинних артерій відтікає в глибокі стегнові артерії через запиральну артерію, висхідну гілку медіальної артерії, що огинає стегнову кісту, а також через анастомоз між верхньою сідничною артерією і висхідною гілкою латеральної артерії, що огинає стегнову кісту. Нисхідна гілка цієї артерії анастомозує з артеріальною мережею колінного суглоба і гілками підколінної артерії. Нисхідна артерія колінного суглоба анастомозує з поворотною гілкою передньої великогомілкової артерії.
Колатеральний кровообіг органів тазу відбувається в основному за рахунок внутрішніх здухвинних і нижньої брижової артерій, а тканини нижніх кінцівок забезпечуються кров'ю за рахунок колатералей із глибокої стегнової артерії. Усе це потрібно знати, аби зрозуміти, чому у пацієнтів з відсутністю пульсу на стегнових судинах і нижче немає гангрени і вони можуть виконувати певне навантаження і ходити (щоправда, обмежено).Атеросклероз і його наслідки (тромбози) можуть викликати ішемію нижніх кінцівок, як гостру, так і хронічну. Ішемія може бути обумовлена як ізольованим ураженням судини, так і комбінованими оклюзіями. Найчастіше уражається стегново-підколінний сегмент (50-65 %), а рідше за все – підколінний та здухвинно-стегновий (4 %). Досить часто оклюзія виникає в зоні біфуркації черевної частини аорти і загальної здухвинної артерії. При однобічному ураженні загальної здухвинної артерії розвиток тромбозу в проксимальному напрямку припиняється на рівні біфуркації доти, доки не відбувається різке стенозування і зниження кровотоку на контралатеральній здухвинній артерії. Лише при тромбозі протилежної здухвинної артерії створюються умови для оклюзії біфуркації черевної частини аорти. Вважається також, що «улюблена» локалізація атеросклерозу в зоні біфуркації аорти і здухвинних артерій, а також нижче ниркових артерій обумовлена тим, що в дистальному напрямку від них відбувається значне зменшення кровотоку, а також тим, що розвивається хронічна травма стінок судини за рахунок «систолічних ударів» об близько розташовані тверді тканини (рromontоrium).Темп розвитку та наростання ішемії, а отже і клінічних симптомів, різний і залежить від багатьох причин, основними з яких є:– темп розвитку оклюзії судини (гострий чи повільний);– локалізація і довжина оклюзивного ураження артерій;– наявність комбінованих оклюзій артеріального русла кінцівки («багатоповерхові» оклюзії);– характер патологічного процесу (атеросклероз, ендартеріїт);– ступінь ураження дистальних судин;– стан загальної гемодинаміки (серцевий викид, артеріальний тиск);– наявність супутніх захворювань і ушкоджень кінцівки.Для атеросклерозу характерним є безсимптомний перебіг доти, доки стеноз судини не досягне критичного ступеня або не розів'ється тромбоз чи емболія. Спочатку клінічна картина відбиває лише неможливість посилення кровотоку в тканинах при збільшенні їх потреб (наприклад, переміжна кульгавість). Звичайно ці симптоми розвиваються поступово, одночасно з повільним випинанням атероматозної бляшки в просвіт судини. Однак якщо виникає раптова закупорка великої артерії в зв'язку з тромбозом, емболією чи внаслідок травми, клінічна картина може мати загрозливий характер.
Синдром, який характерний для цілого ряду захворювань артерій, що приводять до порушення кровообігу в кінцівках і супроводжуються виникненням у хворого певних суб'єктивних та об'єктивних ознак, що вкладаються в симптомокомплекс хронічної ішемії тканин.
А. В. Покровський запропонував 4 стадії хронічної ішемії кінцівки, поклавши в основу класифікації результуючий клінічний чинник ішемічного ураження - феномен "переміжної кульгавості".
- І стадія - біль у литкових м'язах з'являється тільки при великому навантаженні при ходьбі на відстань понад 1000 метрів;
- ІІа стадія - пацієнт без болю, звичайним темпом минає відстань більш ніж 200 метрів;
- ІІб стадія - у пацієнта виникає біль в ногах на відстані менш ніж 200 метрів;
- III стадія - біль в спокої або при ходьбі на відстань менш ніж 25 метрів;
- IV стадія - характерні виразково-некротичні зміни.
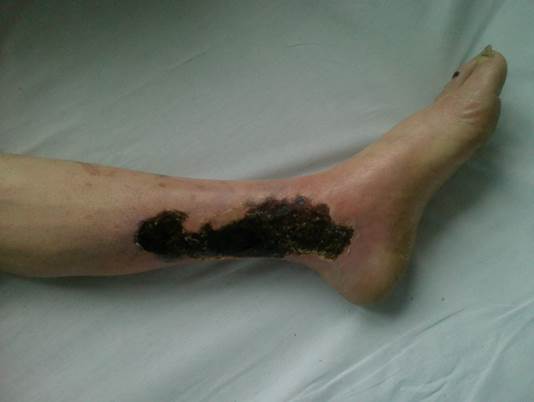
Рис. 3 IV стадія хронічної артеріальної недостатності
Який же хронічний процес може викликати оклюзійне ураження великих магістральних артерій, таких як аорта, клубові та стегнові артерії? Це передусім один з варіантів неспецифічного аорто-артеріїту з переважним ураженням інфраренального сегменту черевної аорти і її біфуркації та клубових артерій. Клінічна картина даного страждання надзвичайно багатогранна: від явищ аортиту з розвитком синдрому аортальної недостатності та аневризматичної зміни черевної аорти, до коарктації аорти, синдрому вазо-ренальної гіпертензії, синдрому ураження гілок дуги аорти, синдрому абдомінальної ішемії, коронарного синдрому. Ураження, як правило, захоплює великі судини і хворіють частіше молоді жінки віком до ЗО років. –
Виділяють 4 стадії ішемії нижніх кінцівок (за класифікацією R. Fontaine):
- Стадія початкових проявів оклюзії (мерзлякуватість, відчуття холоду, парестезії, блідість шкіри, підвищена пітливість).
- Недостатність кровообігу при фізичному навантаженні (головний симптом – переміжна кульгавість).
- Недостатність кровообігу в спокої.
- Виразково-некротичні зміни.
Перша або легка стадія хронічної ішемії кінцівки характеризується симптомами недостатності шкірного кровотоку: зміни забарвлення (блідість, легка синюшність, плямистість) і температури шкіри дистальних відділів кінцівки; мерзлякуватість; парестезії (відчуття повзання мурашок, поколювання, печіння чи холоду). Зазначені симптоми є першими ознаками захворювання артеріальних судин. Однак хворі нерідко пояснюють їх появу іншими причинами і звертаються до лікаря на більш пізніх стадіях захворювання. Зазначені симптоми нерідко спостерігаються також при різних неврологічних синдромах, функціональних захворюваннях судин, тому вимагають ретельної диференціальної оцінки.
При І стадії ішемії біль у нижніх кінцівках може з'являтися тільки при значному фізичному навантаженні (наприклад, при ходьбі понад 1 км). У модифікації Покровського стадія недостатності кровообігу при фізичному навантаженні (ІІ) розділена на дві підстадії – IIA і IIБ, що суттєво при показаннях щодо вибору методу лікування. Стадія IIБ характеризується ранньою появою переміжної кульгавості – при ходьбі на відстань до 200 метрів, що є показником значного обмеження можливості переносити фізичне навантаження.
Симптоми минущої ішемії при роботі м'язів кінцівки є проявом недостатності м'язового кровотоку при посиленому чи нормальному їх функціональному навантаженні (біг, ходьба). Загальноприйнятий у світовій літературі термін для позначення минущої ішемії кінцівки, а також інших органів (кишечника, мозку), що виникає при їхньому функціональному навантаженні, «claudication» походить від латинського claudicare, що означає «кульгавість». Уперше цей термін застосував ветеринарний лікар Воullaya у 1831 р. для опису переривчастого бігу коня з ушкодженням стегна. Це одна з ранніх і основних, через свою специфічність, ознак ішемії кінцівки.
Минуща ішемія нижніх кінцівок клінічно виявляється переривчастою ходьбою (переміжна кульгавість). Через певну відстань хворий змушений зупинитися у зв'язку з появою сильного болю. Через кілька секунд чи хвилин біль зникає, і хворий може знову пройти таку саму відстань, потім знову з'являється біль і т. д.
Стадію переміжної кульгавості оцінюють за суб'єктивною вираженістю та підрозділяють на 3 ступеня.
Ступінь А. Хворий проходить без болю певну дистанцію, після чого відзначає незначні болі в ікроножних м'язах, але це не обмежує темпу ходьби. Хворий продовжує ходьбу з попередньою швидкістю, після чого біль самостійно припиняється. Це свідчить про добрий розвиток колатеральної системи, що компенсує метаболічні потреби тканин кінцівки.
Ступінь Б. Хворий проходить дистанцію у певному темпі до появи болю у м'язах, що змушує його сповільнити швидкість пересування. Зниження темпу ходьби призводить до зникнення болю, що свідчить про функціональну недостатність колатеральної системи кровопостачання.
Ступінь В. Хворий проходить певну дистанцію до появи вираженого болю, що змушує його зупинятися і відпочивати до моменту зникнення болю. Це свідчить не тільки про функціональну, але й анатомічну недостатність колатерального русла кровообігу.
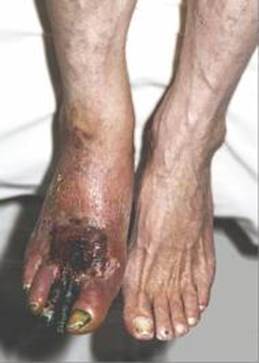
Больовий синдром у нижніх кінцівках може провокуватися фізичним навантаженням: швидкою ходьбою, бігом, сходженям вгору. При декомпенсації кровообігу виникає біль у спокої. Постійні болі у спокої («біль спокою», «rest pain») є ознакою тяжкої ішемії. Спочатку вони виникають при невеликому фізичному навантаженні, а потім і вночі у горизонтальному положенні кінцівки і супроводжуються відчуттям оніміння. При прогресуванні захворювання відзначається сильний біль у пальцях, стопі, а іноді й по всій нозі. Біль буває настільки інтенсивним, що нерідко не піддається дії наркотичних препаратів. Поступово біль посилюється, пацієнт починає масажувати стопу, спати сидячи чи з опущеною ногою, що викликає венозний стаз, який проявляється набряканням стопи і гомілки. Спочатку це служить певною компенсацією, а потім збільшує ішемію. Шкіра пальців у цей період мармурова, синюшна, багряна (атонія капілярів). Болі пояснюються ішемічним чи запальним невритом.
Далі ще більше страждає трофіка тканин, випадає волосся, з'являються тріщини шкіри, виникає дистрофія нігтів і атрофія м'язів. Деструктивні зміни тканин дистальних відділів кінцівки є кінцевим проявом тяжкої ішемії тканин. Вони проявляються вогнещевими некрозами, трофічними виразками, гангреною пальців або стопи. Дистрофія тканин сягає такого ступеня, що найменший додатковий поштовх (фізичне навантаження, охолодження, травма) може призвести до розвитку гангрени. Некротичні зміни з'являються спочатку на пальцях, частіше на великому, їм передує характерна плямиста синюшність шкіри підошвової поверхні пальця, що не змінюється при зміні положення тіла (постуральна проба). Некротичні зміни можуть виявлятися спонтанно, однак частіше безпосередньою їх причиною є незначні травмовані місця, потертості, опіки грілкою, ушкодження шкіри при зрізанні нігтів.
З метою виявлення пульсації та дилатації судин проводять пальпацію й аускультацію в зонах їхньої проекції на симетричних ділянках нижніх кінцівок – стегнових, підколінних, задніх велико-гомілкових і тильних артеріях стоп, черевної частини аорти. Відсутність пульсації вказує на оклюзію судини вище місця дослідження.
Визначення пульсації артерій є обов'язковим клінічним дослідженням у кожного пацієнта з захворюванням артерій кінцівок. Цей метод простий, легко доступний і дозволяє одержати цінні діагностичні результати. Визначення пульсації виконують на всіх доступних для пальпації артеріях. Пульсацію необхідно досліджувати за можливості симетрично на обох кінцівках, що дозволяє знайти різницю в ступеню наповнення і напруги пульсу.

Рис. 4 Визначення пульсації артерій ступні
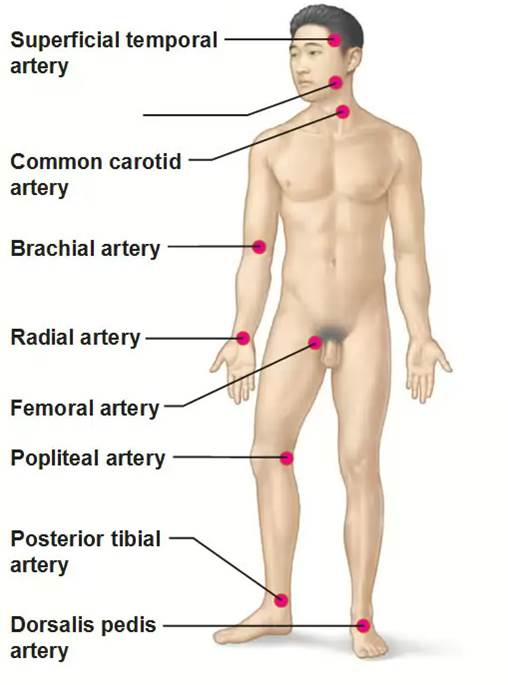
Рис. 5 Місця визначення пульсації магістральних артерій
Оцінюючи дані пальпаторного дослідження пульсу, варто враховувати можливість аномалії розвитку та особливості розташування периферичних артерій. Так, відомо, що у 10-14 % здорових людей відсутня пульсація на тильній артерії стопи, у 2 % – на задній великогомілковій артерії. Тимчасове ослаблення чи навіть відсутність пульсації периферичних артерій кінцівки може спостерігатися на початкових стадіях облітеруючих захворювань, при вираженому стенозі без цілковитої закупорки просвіту судини, а також внаслідок різко вираженого судинного спазму. У деяких хворих з добре розвиненим колатеральним кровообігом визначається пульсація на периферичних артеріях при обмеженій оклюзії магістральних артерій, що виявляється ангіографічно.
Пульсація артерій не дозволяє визначити наявність стенозів артерій, і тому виконується їх аускультація. Виявлення систолічного шуму над артерією є показником стенозу чи аневризматичного розширення судини, а також дозволяє визначити локалізацію ураження. Судинний шум спостерігається у 50-90 % хворих зі звуженням артерії. Необхідно зазначити, що шум на здорових артеріях не вислуховується, а з'являється при стенозі артерій не менш як 40 % їх просвіту. Найбільш інтенсивно шум виражений при стенозах у межах 70-80 %. При фізичних пробах інтенсивність шуму наростає.
Проби для визначення хронічної артеріальної недостатності
Проба Ратгінова. Хворий лежить на спині з випрямленими і піднятими під кутом 45° ногами. У цьому положенні йому рекомендують протягом 2 хв робити згинально-розгинальні рухи в гомілково-ступневих суглобах. При порушенні артеріального кровобігу кінцівки через 5-10 с виникає блідість шкіри ступні й пальців. Хворому пропонують встати. Якщо через 2-3 с після цього шкіра набуває свого попереднього кольору або виникає її гіперемія, і через 5-6 с наповнюються підшкірні вени, то треба вважати, що порушень кровобігу в кінцівці немає або вони незначні. У всіх інших випадках, при збільшенні часу наповнення, можна говорити про порушення кровопостачання тканин нижніх кінцівок.
Відчуття втоми (проба Гольдфлама) або болю (проба Левіс-Пргилк) у м'язах гомілки, а також оніміння ступні піднятої ноги з навантаженням є важливим симптомом ішемії. Поява болю в м'язах гомілки при рухах у гомілково-ступневому суглобі через 20 с вказує на поширену оклюзію судин нижніх кінцівок, через 40 с — середній ступінь оклюзійного ураження судин, 60 с — обмежену оклюзію і більше 60 с — часткову оклюзію артерій.
Проба Леньєль-Лавестіна. Одночасно і з однаковою силою натискають на симетричні ділянки пальців обох кінцівок. В нормі біла пляма, що при цьому виникає, утримується протягом 2-4 с після припинення тиску. Подовження часу вказує на сповільнення капілярного кровобігу.
Проба Іпсена ґрунтується на співставленні температури шкіри та інтенсивності її забарвлення. При звуженні артеріол і розширенні капілярів та венул шкіра холодна й ціанотична. При розширенні артеріол і капілярів — тепла й гіперемійована, при розширенні артеріол і звуженні капілярів — тепла й бліда.
Атеросклероз за частотою займає перше місце серед оклюзійних уражень черевної аорти і здухвинних артерій.
Частіше уражується дистальна аорта, клубові артерії в поєднанні з ураженням стегно-підколінного сегменту.
Анамнез хворого, дані об'єктивного обстеження(високе ураження, вік, систолічний шум над лівою клубовою артерією, поступовий розвиток захворювання) в найбільшій мірі є характерними для атеросклеротичного ураження артеріального судинного русла. Однак остаточна, і найбільш точна відповідь буде отримана після проведення додаткового дослідження.
Приступаючи до складання плану обстеження хворого після встановлення попереднього діагнозу, необхідно вирішити принципове питання: чи показане хворому оперативне лікування? Відстань 200 метрів А. В. Покровським прийнята за умовний критерій, бо пацієнт, який без зупинки може пройти менш ніж 200 метрів, практично не працездатний хворий з надто обмеженими фізичними кондиціями, що і розцінюється автором як декомпенсація кровообігу в кінцівках. Тому, показанням до оперативного лікування вважається ішемія кінцівки Пб, III і IV стадії, а при І і На стадіях показано консервативне лікування. Досвід показує, що проведення в І і Па стадіях курсового комплексного консервативного лікування 2-3 рази на рік, дає, як правило, стійке поліпшення і атеросклеротичний процес не прогресує. Але, починаючи з ішемії Пб стадії прогноз захворювання без оперативного лікування вважається несприятливим. Більшість хворих через 1-2 роки стають абсолютно непрацездатними. Окрім цього, необхідно пам'ятати, що хворі, які перенесли оперативне лікування з використанням синтетичних протезів, в подальшому не можуть працювати на виробництві з важким фізичним навантаженням або тривалим перебуванням на ногах.
Одним з найоб'єктивніших засобів оцінки регіонарної гемодинаміки і особливо колатерального кровообігу являється реовазографія.

Рис. 6 Проведення реовазографії
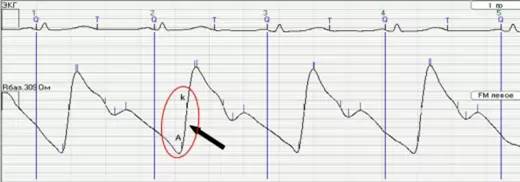
Рис. 7 Реовазограма. Приклад зниженого тонусу судин (гіпотонус)
Величина відношення висоти амплітуди до висоти калібровочного імпульсу (реографічний індекс) є основним критерієм кровонаповнення кінцівки (норма 1, 2), у курованого хворого на обох гомілках становив 0,3.
Рис. 8 Визначення плечо-гомілкового індексу під час реовазографії
Для діагностики захворювань судин нижніх кінцівок застосовується пальцьова плетизмографія. При оцінці плетизмограми визначається висота амплітуди осциляцій, а також форма хвилі. В нормі, кожна хвиля плетизмограми за своєю величиною нагадує сфігмо-графічну хвилю, в якій розрізняють висхідну частину - крутий підйом (катакрота), на якій в свою чергу можна відзначити 1-2 дикротичних зубця. При облітеруючих захворюваннях судин нижніх кінцівок на плетизмограмах можуть бути виявлені значні ураження або повна відсутність осциляцій, асиметрія плетизмографічних показників, відсутність дикротичних зубців, хаотична частота осциляцій, які не мають симетрії як за висотою, так і за формою хвиль.
Аорто-артеріографія - найбільш інформативний засіб дослідження, що дозволяє не тільки визначити рівень і характер ураження судин, уточнити попередній діагноз, але й, що дуже важливо, з'ясувати стан дистального русла кінцівки для визначення можливості виконання реконструктивно-відновлювальної операції.
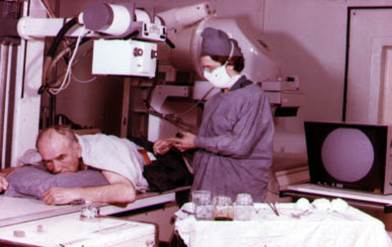



Рис 9. Аортоартеріографія
1 - Положення хворого при проведенні аортографії
2 - Пункція аорти голкою Сельдінгера
3 - Введення контрасту ч-з катетр
4 - Нормальна аортографія
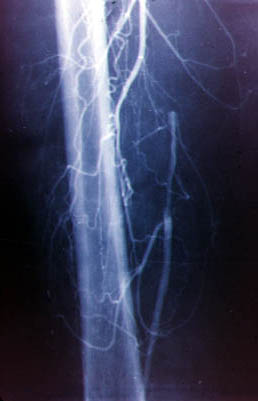
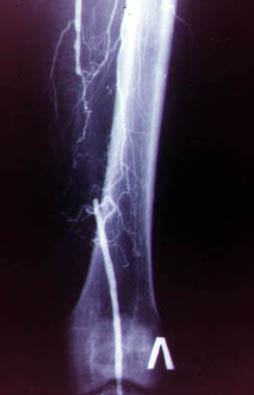
Рис.10 Варіанти атеросклеротичного ураження стегнової артерії.


Рис.11 Аортографія
1 - Аневризма інфраренального відділу черевної аорти.
2 - Аневризма черевної аорти.
Виконати непряму аортографію за Сельдінгером у курованого хворого виявилося не можливим, у зв'язку з атеросклеротичним ураженням клубових артерій. Тому виконана транслюмбальна аортографія.
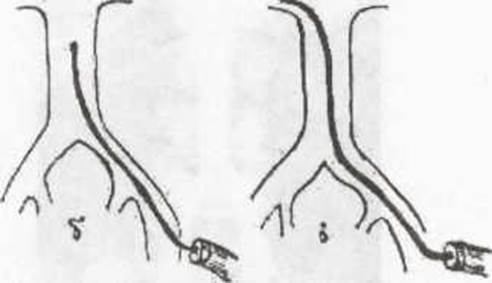
Рис. 12 Види аортографічного дослідження: пряма пункціонна транслюмбальна аортографія; непряма аортографія за Сельдінгером;
Для атеросклеротичного ураження аорти та клубових артерій (на аортограмі виявлена оклюзія правої, стеноз лівої клубових артерій, оклюзія лівої стегнової артерії) характерні наступні аортографічні ознаки: крайові дефекти наповнення, з'їденість контурів аорти та клубових артерій з ділянками стенозу.
Для посттравматичних пошкоджень типовим є нормальний вигляд аорти проксимальніше оклюзії та сегментарний характер ураження.
При постемболічній оклюзії вище цього місця стінки аорти рівні, ознак атеросклерозу немає. При вродженій гіпоплазії клубової артерії її просвіт рівномірно звужений, немає дефектів контрастування. Фіброзно-м'язова дисплазія клубових артерій характеризується множинними зонами звуження, коли артерія приймає вигляд вервиці. При ендартеріїті уражень аорто-клубового сегменту не спостерігається, може визначатися рівномірне звуження стегнової артерії, яке переходить в дистальнішому напрямі в дрібні звивисті множинні колатералі у вигляді "зв'ялої гілки".
Проведені спеціальні методи дослідження дозволяють сформулювати клінічний діагноз: атеросклеротична оклюзія правої, стеноз лівої клубової артерії, оклюзія лівої стегнової артерії в гунтеровому каналі, ішемія кінцівок ПБ стадії. Як було вже сказано вище, враховуючи декомпенсацію кровообігу в кінцівках (ішемія ІІБ стадії) хворому показане оперативне лікування. Для відновлення прохідності аорти та клубових артерій використовують три типи операцій: резекція артерії з протезуванням, шунтування та ендартеректомія. Курованому хворому була виконана операція біфуркаційного аортостегнового шунтування синтетичним протезом з попередньою ендартеректомією з поверхневої та глибокої стегнової артерії ліворуч.

Рис. 13 Етапи аорто-стегнового алопротезування.

Рис. 14 Аортостегнове алопротезування із відновленням кровобігу по нижній брижовій артерії.

Рис. 15 Аортограма хворого

Рис. 16 Компютерна томографія з контрастуванням судин нижніх кінцівок (3D – реконструкція)
Наслідки хірургічного лікування у більшості хворих задовільні. У 83% хворих тривало зберігається задовільний результат і немає ознак ішемії, у 10-50% хворих симптоми можуть виникнути знову, у зв'язку з тромбозом реконструйованого сегменту, або завдяки прогресуванню атеросклеротичного процесу чи розростанню неоінтими в зоні дистальних анастомозів. Летальність при реконструктивних операціях коливається від 2 до 10%. При наявності аневризми аорти виконують алопротезування аорти традиційним методом Останнім часом використовують сучасні технології ендоваскулярних оперативних втручань.
Протипоказання до оперативного лікування такі: свіжий інфаркт міокарду та інсульт до трьохмісячної давності, серцева недостатність III стадії, важка емфізема легень з обмеженим дихальним резервом, цироз печінки, ниркова та печінкова недостатність. Сам по собі вік не являється прямим протипоказанням до операції.
У важких соматичних хворих можуть бути виконані полегшені реконструктивні операції типу стегно-стегнового або клубово-стегнового шунтування. Виражене ураження дистального русла кінцівки виключає можливість виконання реконструктивно-відновлювальної операції (оклюзія глибокої артерії стегна і всіх трьох артерій гомілки). Хворі з ішемією І і Па ступеня підлягають консервативному лікуванню, враховуючи ті обставини, що ранні зміни в судинах можуть піддаватися зворотньому розвитку. Цілеспрямованість раннього лікування полягає в дотриманні дієти, нормалізації жирового, вуглеводного та вітамінного обмінів. Необхідно виключити з харчового раціону речовини з високим вмістом холестерину (яйця, нирки, жири). В їжу повинні бути включені продукти, що перешкоджують відкладенню холестерину в тканинах (сир, дріжджі, оселедець, тріска). Необхідно заборонити паління, берегти ноги від травм і охолодження, носити вільне взуття.
У міру розвитку патологічного процесу наростають трофічні порушення. Підшкірна жирова клітковина атрофується, шкіра втрачає еластичність, стає сухою, тонкою, лущиться. До кінця дня і після тривалої ходьби з'являються невеликі набряки, порушується ріст волосся і нігтів, останні стають темними, ламкими, знижується температура шкіри, нерідко асиметрично.
Дослідження пульсу на периферичних і магістральних судинах має велике значення. Пульс дорзальной артерії визначають на тилі стопи, великогомілкової - позаду внутрішньої кісточки, підколінної - в підколінній області, стегнової - посередині пупартовой зв'язки. Відзначається зникнення або послаблення пульсації, часто асиметрична (на одній стороні). Має велике значення вислуховування великих артерій. При частковій закупорці черевної аорти або клубової артерії пульсація може зберігатися, але при аускультації на одній або обох стегнових артеріях вислуховується шум, що підтверджує часткове порушення прохідності судини.
При облітеруючому атеросклерозі периферичних судин велике значення мають сучасні методи обстеження. Про стан аретріоло-капілярного кровообігу судять по капіляроскопії. За даними осцилограм визначають стан пульсації магістральних судин на определенноі рівні кінцівки. Велике значення має реовазографія, за допомогою якої оцінюється стан судин досліджуваної області. Для визначення рівня і поширеності обтурації застосовують контрастні рентгенологічні дослідження (аорто-і артеріографія). Для визначення швидкості артеріального кровотоку застосовують радіоактивні ізотопи.
Перебіг процесу різному. Виділяють гострі форми з швидко наростаючою обтурацією, швидким і бурхливим розвитком трофічних порушень. Зникає пульс на артеріях, з'являється мармуровість шкіри, наростають болю, розвивається гангрена пальців, а іноді і більш високої частини кінцівки. Таких хворих необхідно терміново госпіталізувати у хірургічні відділення, нерідко лише термінова ампутація кінцівки зберігає їм життя.
Значно частіше (до 44% всіх випадків) захворювання розвивається підгостро і має рецидивуючий перебіг з сезонними загостреннями. У таких випадках консервативне поліклінічне та стаціонарне лікування у вигляді курсів дозволяє домогтися поліпшення на більш-менш тривалий термін.
Найбільш сприятливо зустрічається у 42% хворих хронічний перебіг захворювання з повільним прогресуванням процесу. У таких випадках скарги на переміжну кульгавість іноді тривають протягом ряду років, але прохідність магістральних судин зберігається або добре розвинена колатеральних мережу, трофічні порушення тривало відсутні. У таких випадках хороший ефект дає амбулаторне лікування.
З окремих форм облітеруючого атеросклерозу виділяють синдром Леріша, тобто поразку (обтурацію) в області біфуркації черевної аорти з переходом на одну або обидві клубові артерії (до 38% всіх випадків). Основні симптоми - утруднення при ходьбі, особливо швидкої, стомлюваність, атрофія м'язів нижніх кінцівок, судоми в литкових м'язах, біль у спокої в одному або обох стегнах або по всій нозі, оніміння і порушення чутливості пульсу на артеріях, шум на аорті або стегнових судинах. У таких хворих при відсутності протипоказань застосовують оперативне лікування для відновлення прохідності артерії.
Диференціальний діагноз.
Облітеруючий атеросклероз нижніх кінцівок і таза необхідно диференціювати з облітеруючим тромбангіїтом, ішіорадикулітом, діабетичною нейропатією, грижею Шморля, неспецифічним аортоартеріїтом.
При облітеруючим тромбангіїтом хворіють чоловіки до 40 років, які багато палять. В анамнезі вони відмічають переохолодження, інфекцію, інтоксикацію, травму голови, психічну травму. Професія нерідко пов’язана з впливом шкідливих речовин. Пульсація відсутня на артеріях стоп, рідше підколінних артеріях. На стегновій артерії пульс задовільних властивостей. Як правило, ураження носить симетричний характер. При ангіографії виявляють дифузне, рівномірне звуження артерій гомілок з гладкими стінками.
При оклюзії черевної аорти і клубових артерій біль у сідниці (сідницях) може симулювати ішеорадикуліт. Але біль у сідниці у хворих на облітеруючий атеросклероз виникає при фізичному навантаженні (ходьбі) і відсутній у стані спокою (сидячи, лежачи). При ішіорадикуліті біль має постійний характер, не пов'язаний із фізичним навантаженням, не зникає в стані спокою. Пульсація при цьому не порушена. Рентгенографія поперекового відділу хребта вия
При діабетичній нейропатії біль турбує хворого в стані спокою і при фізичному навантаженні, зауважується відчуття замерзання або жару, затерплість, втрата чутливості стоп і пальців, пульсація артерій збережена на всіх сегментах.
При грижі Шморля парастезії і біль у нижніх кінцівках, не зумовлені фізичним навантаженням, вони мають постійний характер, пульсація збережена на всіх сегментах, на рентгенограмі - грижа Шморля.
Неспецифічний аортоартеріїт характерний для молодого віку, проявляється болем у ногах, низькою і високою переміжною кульгавістю при фізичному навантаженні, імпотенцією, відсутністю або ослабленням периферичної пульсації артерій нижніх кінцівок. З супутніх захворювань часто виявляють поліартрити, поліневрити, плеврити, пневмонії, міокардити. Локалізація ураження – середній сенмент аорти, її біфуркація і клубові артерії. Часто спостерігається асиметрія артеріального тиску на руках і прихована артеріальна гіпертонія. На УЗД виявляють потовщення стінок аорти, підключичних артерій. На ангіограмах окреслюється оклюзійно-стенотичне ураження інфраренального відділу черевної аорти її вісцеральних і клубових артерій (або без ураження останніх) із добре розвиненим колатеральним кровообігом.
Поліпшення кровопостачання ураженої нижньої кінцівки
Лікування пацієнта повинно починатися відразу при надходженні до стаціонару. Існує три варіанти лікування критичної ішемії нижніх кінцівок, вони розглядаються нижче в порядку їх використання. Важливе значення на вибір тактики лікування надає рівень проксимального артеріального ураження за даними комплексного обстеження, тому при подальшому викладі результатів реконструктивних судинних операцій ми наводимо дані для двох груп пацієнтів з ураженням аорто-клубового і інфраінгвінального сегментів.
Ангіопластика
Перевага будь-якого ендоваскулярного втручання полягає в меншому ризику розвитку системних ускладнень і летальності, обмеженням служить переважання пролонгованих і багатоповерхових поразок судинного русла.
Виконувати ангіопластику можна лише в центрах, де існує можливість переведення операції у відкрите втручання.
Показаннями до ангіопластиці аорто-клубового сегмента служать:
- Локальні стенози клубових артерій довжиною до 10см, не поширюються на загальну стегнову артерію,
- Одностороння оклюзія загальної або зовнішньої клубових артерій, не розповсюджується на загальну стегнову артерію,
- Двосторонні стенози клубових артерій 5-10 см довжиною, не поширюються на загальну стегнову артерію,
- Односторонній стеноз зовнішньої клубової артерії з поширенням на загальну стегнову артерію.
Технічний успіх ангіопластики стенозів клубових артерій у всіх роботах перевищує 90%, у деяких випадках досягаючи 100%. Технічний успіх відновлення прохідності клубових артерій при їх оклюзії після реканалізації і дилатації менше та становить 80-85%. Віддалена прохідність після подібних втручань досягає 80% через 1 рік і 60% через 5 років. Це результати досліджень, де більшість пацієнтів страждало переміжною кульгавістю, слід враховувати, що у хворих з критичною ішемією можливості ангіопластики набагато менше.
Найближча післяопераційна летальність для ангіопластики і стентування - менше 1%.
Показаннями до використання стентів після ангіопластики аорто-подвздотного сегмента служать:
- Збереження резидуального градієнта тиску після дилатації стенозу,
- Диссекція інтими, загрозлива тромбозом артерії,
- Після реканалізації і дилатації хронічних оклюзій,
- Рестеноз раніше виконаної ангіопластики.
Чотирирічна первинна прохідність після стентування ділянок стенозів була вищою і становила 77% в порівнянні з ізольованою ділати-цією - 65%; для оклюзій ці цифри були рівні 61% і 54%. Мабуть, можна стверджувати, що профілактичне застосування стентів покращує віддалені результати ангіопластики аортоподвздошного сегмента.
Показаннями до ангіопластиці інфраінгвінального сегмента служать:
- наявність локального стенозу <Зсм загальної або поверхневої стегнової артерії (одно-або двосторонньої) зі збереженими шляхами відтоку,
- локальні стенози стегнових, артерій довжиною від 3 до 10см, не поширюються на дистальний відділ підколінної артерії з збереженими шляхами відтоку,
- кілька стенозів стегнової артерії, кожен до 3 см довжиною, із збереженими шляхами відтоку.
Результати ангіопластики стегнової-підколінних поразок залежать від довжини ураження, стану шляхів відтоку і інших чинників. Первинна прохідність ділатіро ванних ділянок стенозів через п'ять років складає 50%. Якщо уражені дві або три гомілкові артерії, то первинна прохідність через п'ять років складає всього 25%. Ідеальним варіантом для ангіопластики гомілкових артерій є локальне ураження з хорошими шляхами відтоку, вважається, що відновлення прямого кровотоку в артерії стопи буде запорукою подальшого успіху. Тому тільки 20-30% пацієнтів з ураженням артерій цього регіону мають відповідне анатомічне поразку. Останні опубліковані праці повідомляють про технічний успіху в межах 80% випадків і збереженням кінцівки через 2 роки у 60% хворих..
Можлива інтраопераційна ангіопластика, як для корекції шляхів припливу, так і відтоку (артерії гомілки та стопи). Протипоказаннями до ангіопластиці служать оклюзія аорти, різні геморагічні розлади.
Балонна ангіопластика - розширення просвіту звуженого судини зсередини спеціальним роздуваються балоном. Балонна ангіопластика має хороші результати лікування тільки в певних судинах (наприклад, клубові артерії). На жаль, найчастіше ефект від балонної ангіопластики нетривалий.
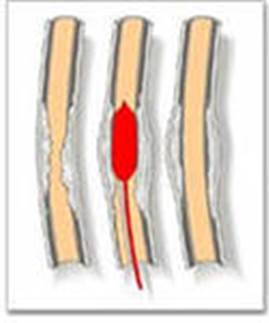
Рис. 17 Балонна ангіопластика
Стентування - установка в просвіт звуженої або закупореного посудини циліндричної пружинки, що розширює судину і поновлюючої кровотік по ній. Стентування відноситься до сучасних методів лікування, облітеруючого атеросклерозу, оскільки виконується через невеликий прокол судини і легко переноситься хворими. Однак, цей метод лікування найбільш ефективний тільки при локальних і непротяжних ураженнях артерій, тому може бути застосований далеко не у всіх.
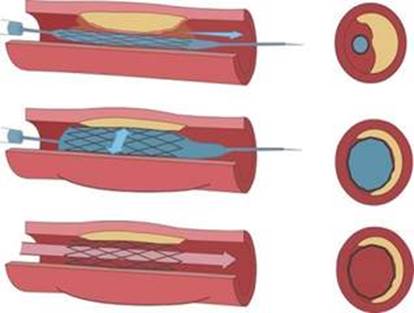
Рис. 18 Стентування артеріального русла
Суть методу балонної ангіопластики полягає в тому, що в судину вводиться спеціальний балончик, в який нагнітається тиск, під дією чого величина просвіту звуженого судини збільшується. Балон допомагає розширити звужений кровоносну судину і відновити кровотік в ньому. У ряді випадків після балонної ангіопластики в просвіт судини встановлюється спеціальна металева конструкція, звана «стентом». Стент - це тонка металева конструкція, яка сприяє збереженню нормального просвіту кровоносної судини.
При виконанні ангіопластики і стентування зазвичай робиться прокол або невеликий розріз на шкірі на відповідній ушкодженому посудині стороні (зазвичай в точці проекції стегнової або плечової артерії). До того як почнеться маніпуляція, місце проколу обробляють антисептичним розчином з метою зниження ризику розвитку інфекційних ускладнень. Далі через цей розріз або прокол вводиться спеціальний гнучкий катетер. Під контролем рентгенівського випромінювання катетер проводиться до пошкодженої судини. Далі по катетеру до місця звуження судини вводиться балон або стент. Вся процедура ангіопластики і стентування проводиться під місцевим знеболенням і загальної поверхневої седацией (що досягається введенням заспокійливих засобів). Під час виконання процедури Ви повинні обов'язково сповіщати Вашого доктора про те, що Ви відчуваєте.
Процес переміщення катетера йде під контролем рентгенівського випромінювання і відображається на моніторі комп'ютера в операційній в реальному часі. Так як в артеріях немає нервових закінчень, то Ви не відчуєте як переміщається катетер за Вашим судині.
Після того як катетер досягне точки пошкодження судини, то далі по ньому доставляється балон, який то роздувається, то здувається за рахунок того, що в нього періодично нагнітається рідина.Стентування та ангіопластика виконується під контролем рентгенівського випромінювання. Зазвичай цей процес займає кілька хвилин. Але при важкому ушкодженні судин ця маніпуляція може продовжуватися більш тривалий час.
Під час роздування балона кровотік по артерії тимчасово припиняється, що може стати причиною появи больових відчуттів, які проходять після того, як балон здувається і кровотік відновлюється. Під час проведення ангіопластики і стентування Вам слід обов'язково повідомляти лікаря у Ваших больових відчуттях.
Одне з грізних ускладнень ангіопластики і стентування - це розвиток тромбозу судини (закупорки судини тромбом), який може розвинутися кілька днів, тижнів, місяців або років після процедури. Повторне утворення звуження судини в місці стентування називається «рестеноза», якщо ж повторно блокується кровотік в посудині, то цей процес називається «реокклюзіі». Рестеноз може утворюватися внаслідок розвитку процесу рубцювання в зоні атеросклеротичної бляшки.
Після виконання ангіопластики в ряді випадках у посудину встановлюється стент. Стент - це спеціальна металева конструкція з тонкої металевої зволікання, зовні схожа на пружинку. Щоб встановити стент, балон для проведення балонної ангіопластики витягується з посудини і вводиться новий катетер. Далі вводиться спеціальний катетер, по якому доставляється стент в складеному стані, усередині якого розташовується спеціальний балон. Цей катетер під контролем рентгенівського випромінювання проводиться до місця звуження артерії. Потім балон, який перебуває всередині стента роздувається і при цьому стент розправляється і встановлюється в посудину. Потім балон здувається і разом з катетером витягується з посудини. А стент залишається в нерухомому стані всередині судини, таким чином сприяючи підтримці кровотоку в артерії. Але слід пам'ятати про те, що процес атеросклерозу триває, навіть після проведення балонної ангіопластики і стентування: продовжують утворюватися нові атеросклеротичні бляшки йде процес рубцювання, що може призвести знову до звуження судини в місці баллонированию судини і постановки стента (цей процес називається «рестеноза») .
Для запобігання розвитку рестенозу стенти покриваються спеціальними лікарськими речовинами, уповільнюють ріст клітин, що контактують з його поверхнею, і запобігають утворенню рубцевої тканини в місці постановки стента.
Середня тривалість ангіопластики і стентування варіірует від 45 хвилин до 3 годин, але в деяких випадках для її виконання може знадобитися більше часу.
Після закінчення ангіопластики і стентування всі катетери витягуються з посудини. На місце проколу судини або невеликого розрізу наклядивается давить, або ж закриття судини проводиться за допомогою спеціального пристосування для запобігання розвитку кровотечі. В післяопераційному періоді слід обов'язково приймати згідно рекомендації лікаря препарати, що розріджують кров.
Ризик розвитку тяжких ускладнень після проведення ангіопластики і стентування мінімальний, але в той же в деяких випадках можуть виникати ускладнення.
Одне з найбільш частих ускладнень - це кровотеча в місці пункції судини в цілях введення катетера. Іноді це відбувається внаслідок неякісного закриття судини після проведення ангіопластики. У деяких випадках можливе утворення каналу, що з'єднує артерію і вену (це ускладнення називається «артеріовенозної фістули»). Іноді фістула закривається сама, але більш важких випадках необхідно проведення хірургічного втручання.
Також слід пам'ятати про ризик розвитку закупорки стента (тромбозу), що особливо ймовірно протягом перших місяців після проведення ангіопластики. В цілях предотврашенія розвитку цього ускладнення Вам необхідно регулярно приймати медикаменти, приписані Вашим лікарем для розрідження крові.
У більш віддаленому післяопераційному періоді можливе знову освіту звуження кровоносної судини в місці балонної ангіопластики / постановки стента. Це ускладнення називається «рестеноз». Однак у деяких випадках запобігти утворенню рестеноза допомагає застосування покритих медикаментами стентів. У деяких випадках потрібно проведення повторної ангіопластики / стентування або виконання шунтування.
Ускладнення при проведенні ангіопластики і стентування:
Алергічна реакція на контрастну речовину.
Утворення тромбу в артерії, на якій проводилося хірургічне втручання.
Розрив артерії.
Скупчення великої кількості крові, званого гематомою
Порушення функції нирок.
Пошкодження і розшарування стінки артерій.
Порушення течії крові в артеріальному кровотоці внаслідок розвитку тромбозу (закупорки тромбів) і міграції шматочків тромбу з током крові по артеріях (емболія).
При правильному проведенні балонної ангіопластики ризик розвитку цих ускладнень мінімальний (до 1%).
Реконструктивні судинні операції.
Звичайно є методом вибору в лікуванні пацієнтів з критичною ішемією нижніх кінцівок у зв'язку з наявністю у них протяжного та багатоповерхового поразки. Основний тактичний принцип тут полягає в шунтуванні окклюзірованной ділянки артерії і накладення дистального анастомозу в найбільш підходящому ділянці артерії реципієнта. Показаннями служать неможливість виконання ендоваскулярної процедури і наявність достатніх шляхів відтоку передбачуваної реконструктивної операції. Вік сам по собі не може бути причиною відмови пацієнту від операції. Передопераційна підготовка, крім корекції основних факторів ризику, полягає переважно у проведенні внутрішньовенної інфузійної фармакотерапії (Ефективність реконструктивних операцій залежить від стану шляхів як припливу, так і відтоку.)
При операціях на артеріях, нижніх, кінцівок переважно використовувати провідникову, в тому числі епідуральну, анестезію, або її комбінацію із загальною анестезією.
Рекомендується парентеральне інтра-і післяопераційне введення антибактеріальних х, препаратів, особливо при використанні синтетичних, протезів.
Аорто-стегнові реконструктивні втручання
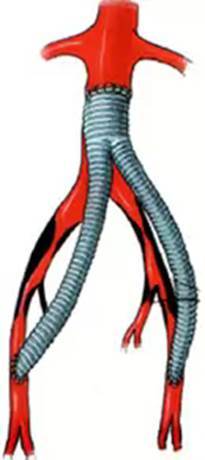
Рис. 19 Аорто-стегнове шунтування з пересіканням аорти
При аорто-стегнових, реконструктивних. втручаннях, проксимальний анастомоз необхідно накладати або на рівні, або вище місця отхджденія нижньої брижової артерії, вибір місця дистального анастомозу залежить від вираженості ураження передбачуваної артерії-реципієнта та стану шляхів відтоку, частіше за все це загальна або глибока стегнові артерії. Переважно використовувати синтетичні протези. Для аорто-стегнових реконструкцій традиційно використовуються синтетичні протези (виробництво "Північ", "Екофлон", "Басекс", "Vascutek", "Goie-Tex"). Вибір виду операції (лінійне або біфуркаційні) залежить від одно-або двосторонньої поразки клубових артерій. При двосторонньому гемодинамічно значущу ураженні клубових артерій доцільно виконувати біфуркаційні аорто-стегнової шунтування. Можливі випадки, коли у зв'язку з украй високим ризиком операції виконується одностороннє шунтування критично ішемізованої кінцівки
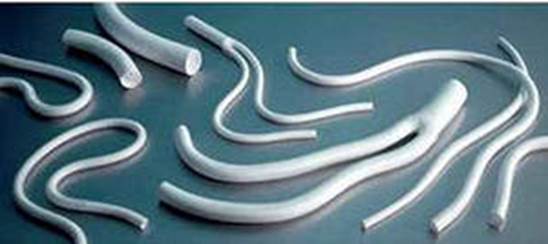
Рис. 20 Синтетичні протези
У пацієнтів з протипоказаннями до аорто-стегнової реконструкції можна виконувати різні види атипового шунтування (перехресні клубово-або стегнової-стегнової шунтування, підключичної-стегнової шунтування). Показання до таких операцій визначаються в кожному випадку конкретно у пацієнта. Також у пацієнтів з протипоказаннями до аорто-стегновому втручанню можна як артерії припливу використовувати підключичну артерію, попередньо переконавшись в її інтактною за допомогою дуплексного сканування. Незважаючи на гірші показники прохідності, мабуть, у важкого контингенту хворих методика може бути застосована, тому що супроводжується меншою летальністю.
У разі багатоповерхових уражень (аорто-подвздошное і стегнової-підколінне) переважно виконувати поетапні реконструкції або поєднувати відкриті операції з ангіопластикою шляхів припливу або відтоку. Лише коли при до on epa ционной ангіографії та інтраопераційної ревізії стегнових артерій виявляється виражена поразка глибокої стегнової артерії і погані перетікання між її гілками та підколінної артерією, доцільно виконувати одномоментну аорто-стегнової-підколінну реконструкцію.
Інфравагінальні реконструктивні втручання
Стандартні реконструктивні операції в стегнової-підколінної-гомілковому регіоні включають профундопластику, стегнової-підколінне шунтування вище і нижче щілини колінного суглоба, стегнової (підколінної)-гомілкової, стегнової (підколінної)-стопного шунтування. Нижче розбираються результати кожної з цих операцій. Складність полягає в тому, що в більшості робіт не наводяться окремо випадки критичної ішемії і тому істинні результати можуть бути дещо гірше. Друге утруднення полягає в тому, що різні види пластичного матеріалу, як уже згадувалося вище, впливають на результат операції.

Рис. 21 Стегно-бітібіальне шунтування
Залишається спірним питання про те, наскільки ізольована профундопластика здатна лікувати явища критичної ішемії кінцівки. Мабуть, цей вид реконструкції слід застосовувати у важкого контингенту пацієнтів, основний очікуваний ефект у яких - зменшення больового синдрому. Головним показанням для виконання операції є, природно, наявність гемодинамічно значущого стенозу / оклюзії глибокої стегнової артерії, "хороші" шляху припливу та збережені колатералі з басейну глибокої стегнової артерії в підколінну артерію і артерії гомілки. Основним засобом прогнозування ефективності цієї операції є глибокостегново-підколінний індекс, що розраховується на підставі ультразвукової допплерографії і рівний:
Систолічний тиск на стегні - систолічний тиск на гомілки} / систолічний тиск на стегні. Вважається, що якщо цей індекс вищий 0,4, то ізольована реконструкція глибокої стегнової артерії буде неефективна, тобто гемодинамічний блок, утворений стенозом / оклюзією цієї артерії, грає другорядну роль у генезі критичної ішемії. Після про Фундо пластики вдається зберегти кінцівку в 76-84% у найближчому періоді, а у віддаленому періоді у 49-72,4 Результати профундопластікі при підколінної-гомілкових оклюзіях гірше - 55,6% позитивних результатів.
Зазвичай місцем наложешя проксимального анастомозу стегнової-дистальних шунтів служить загальна стегнова артерія або браншааорто (клубово)-стегнового шунта, рідко - глибока стегнова артерія. Деякі автори досліджували можливості формування анастомозу з поверхневою стегнової артерією, але відомий факт переважної локалізації атеросклеротичного процесу в поверхневої стегнової артерії різко обмежує їх.
Дистальний анастомоз інфраінгвінальних реконструкцій рекомендується накладати з артерією, яка зможе забезпечити найкращий приплив крові до ураженої кінцівки, незалежно від довжини шунта. Зазвичай вибір місця формування дистального анастомозу здійснюється на підставі ангі про графічного, дуплексного досліджень та інтраопераційної ревізії. Ми рекомендуємо при відсутності чіткого контрастування артерій дистального русла проводити їх ревізію, інтраопераційну ангіографію, після чого приймати рішення про операбельності хворого.
Для стегнової-підколінних реконструкцій вище щілини колінного суглоба використовуються протези з політетрафторетилену або інших, синтетичних, матеріалів або аутовенозних трасплантатов. Існують дві різні точки зору на питання використовуваного пластичного матеріалу для стегнової-підколінного шунтування вище щілини колінного суглоба. На користь застосування протеза в цій позиції можна навести наступні аргументи: схожа з веною віддалена первинна прохідність (75% прохідних синтетичних шунтів через 5 років), краща вторинна прохідність, короткий час оперативного втручання, мала кількість ранових ускладнень, збереження вени для повторних операцій чи аорто -коронарного шунтування. За аутовену свідчать кілька фактів: краща віддалена прохідність (80% прохідних шунтів через п'ять років), знижений ризик інфекції трансплантата. Наведений часто аргумент про збереження аутів для більш дистальних реконструкцій або аорто-коронарного шунтування справедливий лише в 5-10% випадків, коли це здійснюється. Перша точка зору все ж переважає, і більшість хірургів використовує для стегнової-підколінного шунтування вище щілини колінного суглоба політетрафторетіленовие або біологічні протези, наприклад, бичачі (виробництво г.Кемерово, Росія).
Для стегнової-підколінних реконструкцій нижче щілини колінного суглоба, стегнової-гомілкових і підколінної-стопного втручань доцільно використовувати аутовену або, за відсутності аутів необхідної довжини, - комбінований трасплантат.
Рис. 22 Сформований ауто венозний шунт на стегновій артерії
На відміну від шунтування в проксимальні відділи підколінної артерії, при реконструкціях артерій нижче колінного складу рекомендується застосовувати аутовену. Це підтверджується результатами рандомізованого дослідження, що порівнює політетрафтроетіленовие протези і аутовену. Метааналіз п'ятирічних результатів стегнової-дистального шунтування при критичній ішемії (1572 пацієнта з критичною ішемією), куди включені і операції з дистальним анастомозом в стопного артерії, показує, що в цій позиції найкращі результати дає реверсувати аутів - 77% первинної прохідності - або аутів за методикою in situ - 68%; політетрафтореті-ле нові протези в цій позиції демонструють найгірші показники - 40%.
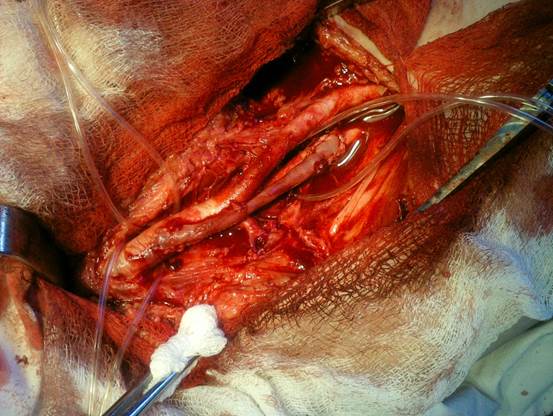
Рис. 23 Виконано стегно-глибокостегнове ауто венозне шунтування
Наступне питання, яке до цих пір не знайшов дозволу в літературі, стосується того, якою методикою аутовенозного шунтування (реверс або in situ) слід віддавати перевагу. Кожна методика має свої недоліки. Реверсувати аутів зазвичай не відповідає за діаметром анастомозіруемим артеріях, при її паркані пошкоджуються живлять артеріальні гілочки, спостерігається велика травматичність доступів при виділенні аутів, хоча в даний час з'явилися методики ендоскопічного забору аутів. Використання вени in situ залежить від якості інструменту для руйнування клапанів і перев'язки гілок. Контролювати якість руйнування клапанів зараз можна візуально за допомогою ангіоскопії або внутрішньосудинного ультразвукового дослідження. При нестачі довжини вени допустимо забирати вену з руки, протилежної нижньої кінцівки, зшивати трансплантат з двох придатних для реконструкції фрагментів, накладати проксимальний анастомоз нижче, використовувати вставки з протезів в проксимальних відділах трансплантатів; є роботи про використання як пластичного матеріалу поверхневої стегнової вени. Коли все ж таки для дистальної реконструкції немає аутів, то доводиться застосовувати протези, найчастіше політетрафторетіленові. У вітчизняних роботах були повідомлення про підвищення ефективності стегнової-дистальних реконструкцій при використанні розвантаження шунта в трансплантованій на судинній ніжці великий сальник.
Прохідність трансплантата повинна бути перевірена при завершенні операції. Якщо існують будь-які сумніви в його прохідності верб причини цих порушень, то вони повинні бути дозволені ще пооперационном столі, включаючи виконання інтраопераційної ангіографії, ультразвукової флоуметрії, ангіоскопії, дуплескного сканування або внутрішньосудинного ультразвукового дослідження.
Результати стегнової-подкаленного шунтування вище щілини колінного суглоба у пацієнтів з критичною ішемією нижніх кінцівок
У доступній літературі нам вдалося знайти кілька робіт, присвячених цій операції при критичній ішемії, що, мабуть, пов'язано з більш тяжким ураженням у цієї групи пацієнтів. При виписці протези прохідні в 83,4% випадків.
Ендартеректомія
Операція полягає в прям му видаленні атеросклеротичної бляшки з ураженої артерії, це втручання відносять до розряду реконструктивних. Мета операції - відновлення нормального кровотоку по ураженій судині.
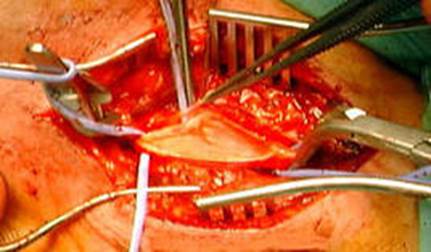
Рис. 24 Проведення ендартеректомії
Ендартеректомія з стегнової артерії - хірургічне видалення з просвіту артерії сформованої атеросклеротичної бляшки і патологічно зміненої інтими судини. Ендартеректомія з стегнової артерії виправдана при сегментарних оклюзіях протяжністю 5-10 см. Відкрита ендартеректомія виконується під візуальним контролем через розсічення артеріальної стінки на протязі. Методика напівзакритої ендартеректомії полягає у видаленні патологічного комплексу через кілька розрізів стегнової артерії за допомогою різних хірургічних пристосувань - лопаточок, кілець, петель і ін Еверсійна ендартеректомія полягає у видаленні зміненої інтими після резекції і вивертання ураженої ділянки артерії.
Для покращання кровопостачання ішемізованих тканин нижніх кінцівок велике значення має ендартеректомія глибокої артерії стегна з подальшою профундопластикою. Останню проводять з артеріотомії в місці відходження глибокої стегнової артерії , після усунення облітерації атеросклеротичними бляшками і завершують автовенозною боковою пластикою.
Можливе застосування методики ендартеректоміі у пацієнтів з високим ризиком стандартної реконструктивної операції за наявності у них ділянки локальної оклюзії поверхневої стегнової артерії та збережених, шляхів відтоку. Суть методу полягає в дезоблітераціі окклюзірованной артерії, найчастіше поверхневої стегнової артерії, по напівзакритому типу, тобто протягом між артеріотоміческімі отворами проксимальніше і дистальніше місця оклюзії. З 70-80 рр.. для цих цілей став використовуватися низькочастотний ультразвук. Найбільший досвід (344 операції) опубліковано Саврасовим Г.В. і Даніліним Є.І. в 1998 році, критична ішемія спостерігалася у 91% пацієнтів. Через 5 років прохідність у відстежені 82 пацієнтів була дорівнює 46,4% при ішемії III стадії і 32,1% - при ішемії IV стадії. Мабуть, за аналогією з ангіопластикою стегнових артерій для цієї операції існують дуже строгі показання, а саме: локальні ділянки оклюзії поверхневої стегнової артерії з хорошим дистальним руслом. Єдина перевага операції, на наш погляд, полягає в її меншою тривалості, ніж стандартної реконструктивної операції, тому вона буде показана у пацієнтів з вкрай високим ризиком стандартного втручання і неможливості виконання рентгеноендоваскулярної процедури.
Для поліпшення віддалених результатів Покровський А.В. і спіавт. в 1999 році запропонували поєднувати методику ультразвукової ендартеректоміі з ендо-протезуванням тонкостінним протезом з ПТФЕ. Мала кількість подібних операцій поки не дозволяє робити які-небудь конкретні висновки.
Нестандартні реконструктивні операції.
При відсутності можливості виконати стандартну реконструктивну операцію через оклюзії гомілкових артерій і артерій гомілки можливе виконання артеріалізації венозного кровотоку стопи. Операцію необхідно виконувати у центрах з великим досвідом подібних реконструкцій. Вважається, що основними механізмами купірування критичної ішемії при артеріалізації венозного кровотоку стопи в найближчому періоді є блокування артеріоло-венулярного шунтування крові, збільшення притоку крові до капілярів і поліпшення оксигенації тканин. У віддаленому періоді артеріалізації стимулює розвиток колатералей. Основне в цій операції - якісне руйнування клапанів у венах стопи. Розроблено два види операцій: артеріалізації поверхневої і глибокої венозних систем. Цікавий той факт, що для запобігання рецидиву ішемії необхідно наступне час роботи шунта: для артеріалізації поверхневої венозної системи - б міс., А для глибокої системи-3 міс ..
Операція трансплантації великого сальника на гомілку з накладенням мікросудинних. анастомозів (що зручніше) іліпересадка вільного клаптя великого сальника досить ефективні у пацієнтів з критичною ішемією, зумовленої облітеруючий тромбангіїт. У біль-дзигу. з атеросклерозом при критичній ішемії ця операція малоефективна. Методика імплантації фрагмента великого сальника на гомілку великого розповсюдження не отримала, хоча деякі автори відзначають її високу ефективність. За даними деяких авторів резекція задніхвеликогомілкової вен для ліквідації патологічного артеріоло-венулярного шунтування використовується у хворих з облітерірущім тромбангіїт при наявності високого венозного тиску на гомілковому рівні (> 50 мм рт ст).
Післяопераційне ведення пацієнтів
У післяопераційному періоді доцільно продовження таблетованій дезагрегантну терапії (ацетилсаліцилова кислота та тиклопідин або клопідогрель), внутрішньовенної медикаментозної терапії (реополіглюкін, пентоксифілін) протягом 5-7 днів. При стегнової-дистальних реконструкціях бажано лікування нефракціонованим гепарином або низькомолекулярними гепаринами (Фрагмін ®, клексан, фраксипарин, тропарін) також протягом 5-7 днів.
Тромбози трансплантатів
Випадки тромбозів трансплантатів слід ділити на ранні (до 30 днів) та пізні (більше 30 днів) після операції. Причиною ранніх тромбозів зазвичай служать технічні помилки та похибки при виконанні операції, наприклад, порушення геометрії протеза, неправильна оцінка стану шляхів припливу або відтоку, тобто технічні та тактичні помилки. Більш рідкісні випадки тромбозів на тлі порушення коагуляції.
При ранньому тромбозі трансплантата повинна робитиметься спроба ревізії, тромбектоміі або повторну реконструкцію.

Рис. 25 Тромбектомія з ауто венозного шунта у ранньому післяопераційному періоді
Необхідно суворе диспансерне спостереження хворих після судинних реконструкцій. Стан трасплантатів повинно регулярно контролюватися, особливо протягом першого року після операції, для виявлення ділянок стенозу та запобігання виникнення подальшого тромбозу. Приблизні терміни спостереження - 3, 6 і 12 місяці після операції. Набагато простіше виконати превентивну операцію при виявленні ділянки стенозу трансплантата, ніж робити спроби порятунку кінцівки після тромбозу. Показано, що більше 20% аутовенозних трансплантатів можуть тромбірованний на першому році через виникнення ділянок стенозів. Кращий засіб контролю в даному випадку - вимірювання ЛПІ, а при його зниженні - дуплексне сканування трансплантатів. Превентивні операції можуть бути представлені як ангіопластикою та стентуванням, так і відкритої корекцією звуженої ділянки.
При пізньому тромбозі трансплантата перед повторним втручанням необхідно виконання ангіографічної дослідження та дуплексного сканування, а під час операції - інтраопераційної ангіографії для виявлення стану шляхів відтоку. Причиною пізніх тромбозів трансплантатів служать прогресування патологічного процесу як в шляхах притоку, так і відтоку, гіперплазія інтими в області анастомозів.
Інші способи купірування критичної ішіеміі нижньої кінцівок
У наполягання час не існує точної інформації про здатність поперекової симпатектомії купірувати критичну ішемію.
У відсутності можливостей прямої реваскуляризації застосовуються різні паліативні операції, на першому місці з яких коштує поперекова симпатектомія в різних модифікаціях. Останнім часом широкого поширення набула ендоскопічна методика виконання операції. Кращий ефект спостерігається при гомілкової-стопного поразках. Більшість авторів обмовляються, що кращі результати цієї операції спостерігаються при дотриманні показань, які у вітчизняній літературі частіше встановлюються на підставі функціональних проб лазерної флоуметрії. Кротовскій і співавт. вважають доцільним виконання поперекової симпатектомії при встановленій позитивної реакції на пробу з затримкою дихання протягом 15 сек, Ромашов із співавт. проводили теплову (нагрівання кінцівки до 42 градусів) і нитроглицериновом (прийом препарату) проби за даними лазерної флоуметрии, які вважалися позитивними, якщо кровотік посилювався в 1,5-2 рази і швидко повертався до вихідного. Чупіна А.В. вважає доцільним виконання операції при посиленні кровотоку, що визначається при УЗДГ, по стегнової артерії на 50% після зняття манжети з стегна. Найкращий результат у зарубіжних дослідників отриманий у пацієнтів з вихідним лодижечно-плечовим індексом вище 0,3 і болями в спокої. Цікавий факт, що й у вітчизняних публікаціях кращі результати також спостерігалися у пацієнтів з початково високими значеннями ЛПІ = 0,48 +0,04 і Тср02 = 30 +0,9 мм.рт.ст. Багато авторів, взагалі, вважають операцію недоцільною у пацієнтів з критичною ішемією.
Різні варіанти стимуляції періостального кровотоку при критичній ішемії застосовувати недоцільно. Стимуляція періостального кровотоку (компактотомія великогомілкової кістки з наступною тракцией відщепленим фрагмента по Ілізарова, кортікоектомія, реваскулярізірующая остеотрепанація по Зусмановічу, остеоперіостальная васкуляризація) грунтується на двох механізмах: найближчий - рефлекторний вплив на окістя і зменшення спазму артерій, розкриття вже існуючих колатералей і відповідне зниження периферичного опору; віддалений, який полягає у розвитку колатерального кровотоку через 3-4 міс. Основоположник методики реваскулярізірующей остеотрепанаціі Ф. М. Зусмановіч вважає її неефективною при вираженому больовому синдромі, ортостатичних набряках, а протипоказанням до виконання операції - будь-які гнійні захворювання ураженої кінцівки через можливість розвитку остеомієліту. Все це, фактично, різко обмежує групу пацієнтів з критичною ішемією, у яких здійсненна кісткова реваскуляризація.
Фармакотерапія
Фармакотерапію необхідно починати відразу при надходженні пацієнта в стаціонар, незалежно від того, чи передбачається реконструктивна операція чи ні. Консервативна терапія доцільна при І-ІІ ступенях хронічної ішемії, а також у хворих із високим ризиком розвитку ускладнень і атеросклеротичними ураженнями артеріальної системи нижніх кінцівок, що не підлягають оперативному лікуванню.
Доцільно призначення дезагрегантної препаратів (препарати ацетилсаліцилової кислоти разом з тиклопідином або клопідогрелем), тим більше, що переважна більшість хворих страждають ІХС і їм прийом цих препаратів показаний довічно. Стандартна схема внутрішньовенної інфузійної терапія включає в себе введення низькомолекулярних декстранів (реополіглюкіну) 400,0 і пентоксифіліну (трентал) 10,0 - 15,0 щодня. Обсяг інфузії при наявності важкої супутньої кардіальної патології або ХНН можна зменшити до 200,0 мл.
Ліквідації ангіоспазму досягають застосуванням судинорозширювальних препаратів (папаверин, платифілін, галідор), гангліо-блокуючих засобів (бензогексоній, пентамін, димеколін), спазмолітичних препаратів (мідокалм, андекалін, депоподутин, дипрофен).
Не було проведено клінічних досліджень застосування антикоагулянтів в ізольованій терапії при лікуванні пацієнтів з критичною ішемією, хоча в літературі згадуються випадки успішної консервативної терапії критичної ішемії за допомогою низько молекулярних гепаринів. Є відомості про хороше ефекті застосування сулодексиду (Вессель Дуе Ф) при синдромі діабетичної стопи.
Деякі автори повідомляють про ефективність внутрішньоартеріального введення різних реологічних розчинів і регіонарної венозної крові з ураженої кінцівки; в одній роботі гіпербарична оксигенація (Fiedenucci P., 1985) дозволила купірувати ішемічні болі спокою і загоїти невеликі за розміром виразки у 1 / 3 з 2000 пацієнта в через 4-6 тижнів після початку лікування. Це поодинокі дослідження і на них орієнтуватися важко. Тим не менше, більшість авторів сходяться на думці, що ізольована традиційна консервативна терапія малоефективна при лікуванні хворих з критичною ішемією нижніх кінцівок, а віддалені результати незадовільні.
Лікування вазапростаном у пацієнтів з критичною ішемією доцільно в якості передопераційної підготовки сприймає судинного русла передбачуваної операції, після проведення реконструктивних судинних операцій для поліпшення результатів лікування та в разі, коли з яких-небудь причин неможливе виконання судинної реконструкції. Спочатку перевага віддавалася внутріартеріальному введення простагландину Е1, так як був відомий факт швидкої інактивації препарату в легенях, потім стало відомо, що після тимчасової інактивації активної речовини в організмі знову утворюється його активний аналог. Надалі в одному з випробувань було доведено перевагу внутрішньовенного введення препарату у пацієнтів з ішемією III ступеня. В даний час найбільш часто застосовувана дозування-60 мкг (від 20 мкг до 80 мкг на добу) на добу протягом 10 днів, можливе продовження курсу до 30 і більше днів. Препарат розводиться в 150-200 мл фізіологічного розчину і вводиться внутрішньовенному протягом не менше 2 годин. Більш швидка інфузія неприпустима. У вітчизняних публікаціях немає відомостей про проведення рандомізованих досліджень простаноїдів. У роботах російських дослідників (Покровський А.В. та співавт., 1996), присвячених лікуванню критичної ішемії, повідомляється про 91,4% хороших і задовільних результатах у 170 пацієнтів з різною етіологією, але у половини з цих пацієнтів вазапростан використовувався в якості передопераційної підготовки. Автори відзначають, що препарат найбільш ефективний при ураженні артерій нижче пахової зв'язки, при транскутанної напрузі кисню більше 5-10 мм рт. ст., хоча існують і протилежні думки.
У цілому, можна констатувати, що вазапростан добре застосовувати при відсутності можливостей оперативного лікування, а також в якості передопераційної підготовки; при рецидивах ішемії на тлі тромбозів трансплантатів. Препарат фактично є альтернативою ампутації і тому доцільно його широке використання в лікуванні критичної ішемії нижніх кінцівок. Слід враховувати, що ефекти від введення препарату нівелюються в терміни від б міс. до 2 років після проведеної терапії, тому при рецидивах ішемії рекомендовані повторні курси лікування.
При виявленні активності запального процесу у пацієнтів з облітеруючий тромбангіїт необхідне проведення курсу протизапальної пульс-терапії. Підвищення С-реактивного білка, циркулюючих імунних комплексів (ЦВК), IgG, IgM свідчить про активність аугоіммунного запалення. Для його купірування проводять пульс-терапію, яка полягає у введенні великих доз депо-преднізолону (солюмедрол 1,0 № 3 внутрішньовенно крапельно) і цитостатиків (циклофосфан 1,0 внутрішньовенному крапельно на перший день лікування). Можливо проведення до трьох курсів подібної терапії, інтервалу між курсами можна не робити. Про її результативності, крім клінічної картини, судять по нормалізації перерахованих вище імуно-логічних показників. Слід зазначити, що зміни ШОЕ в цьому разі не показова.
У пацієнтів з діабетичною полінейропатією доцільно додавання до лікування препаратів альфа-ліпоєвої кислоти (еспа-ліпон) і вітамінів групи В (мільгамма). Еспа-ліпон призначається в дозі 600-1200 мг внутрішньом'язово або внутрішньовенно на добу протягом 2-4 тижнів з переходом на таблетовану форму препарату в тій же дозі протягом 3 міс. Мільгамма застосовується по 2 мл розчину на добу внутрішньом'язово протягом тижня.
Фізіотерапевтичне лікування.
Найбільшу значимість має застосування фізичних методів як самостійно, так і в комплексному лікуванні хворих на облітеруючий атеросклероз периферичних судин. Фізіотерапія найбільш ефективна при ішемії гомілок і стоп I-II стадії, але застосування її показано при ішемії II стадії. Серед оклюзійних захворювань периферичних судин менший ефект отриманий від застосування фізичних чинників при лікуванні хворих облітеруючим ендартеріїтом і тромбангіітом.
Фізичні методи спрямовані на поліпшення мікроциркуляції в ішемізованих м'язах і розвиток колатерального кровообігу. Вони включаються в комплексне лікування з перших днів перебування хворого в стаціонарі.
При облітеруючому атеросклерозі периферичних судин призначають:
Діадинамічний струми на область паравертебральних вегетативних гангліїв і на судинно-нервовий пучок кінцівок. Пластинчасті електроди площею 200 см2 розташовують паравертебрально на поперековий відділ хребта і пропускають двухполуперіодний струм 2-3 хв. в прямому напрямку і 2-3 хв. у зворотному. Потім стрічкоподібні пластинчасті електроди площею 400 см2 розташовують на передній поверхні стегна і задньої поверхні гомілки, пропускають струм, модульований короткими періодами, 3 хв. в прямому напрямку і 3 хв. у зворотному. При впливі на верхні кінцівки пластинчасті електроди площею 200 см2 розташовують паравертебрально на шийний і верхнегрудной відділи хребта. Пропускають двухполуперіодний фіксований струм, 2 хв. в прямому напрямку і 2 хв. у зворотному. Потім ці ж електроди розташовуються на внутрішній поверхні плеча та передпліччя. Пропускають струм, модульований короткими періодами, 2 Миню в прямому напрямку і 2 Миню у зворотному. Процедури проводять щодня. Курс лікування 10 сеансів. Через місяць курс лікування диадинамические струмами повторюють.
Синусоїдальні модульовані струми (ампліпульстерапія). Призначають в тих випадках, коли у хворого є виражена схильність до спазму судин і при ішемії II і III стадії. Розташування електродів таке ж, як і за вищеописаною методикою діадинамотерапії. При впливі на паравертебральні зони призначається синусоїдальний режим, рід роботи I, частота модуляції 100 Гц, глибина модуляції 100%. Тривалість 4-5 хв. Потім впливають на кінцівки, режим синусоїдальний, рід роботи IV, частота модуляції 70 Гц, глибина модуляції 75%, тривалість посилок модуляцій 2-3 с. Тривалість процедури 5 Миню щодня. Курс лікування 10 сеансів. Через місяць ампліпульстерапія повторюють.
Баротерапія. Призначають на нижні кінцівки при тиску 693-676 мм рт. ст., на верхні кінцівки при тиску 710-727 мм рт. ст. Час впливу починають з 10 Миню і, щодня додаючи по 1-2 хв, доводять до 20 хв. Курс лікування 20 процедур. Через 6 міс. курс ба ¬ ротерапіі повторюють.
Лазерна терапія. Інтравазальное опромінення циркулюючої крові гелій-неоновим лазером. Потужність на виході світловоду 2 мВт, тривалість опромінення 30 Миню щодня або через день. Курс лікування 8-10 процедур.
Черезшкірне опромінювання магніто-інфрачервоним лазером циркулюючої крові. Випромінюючу головку апарату «РІКТА», «Візерунок 2К» або «Мустанг» встановлюють над стегнової артерії нижче пупартовой зв'язки, а потім в підколінній ямці. Методика стабільна або лабільна (повільні кругові рухи в зоні проекції стегнової і підколінної артерії). Тривалість дії 10-15 хв. щодня. Курс лікування 10 процедур.
Дециметровхвильова терапія. Впливають прямокутним випромінювачем апарату «Хвиля-2» на область грудних або поперекових симпатичних гангліїв, чергуючи через день з впливом на кінцівку по ходу судинного пучка, зазор між випромінювачем і тілом хворого 5 см, потужність випромінювання 30-50 Вт Тривалість 12-15 Миню щодня. Курс лікування до 20 процедур.
Високоінтенсивна імпульсна магнітотерапія апаратами «Аміт-01», «АМТ2 АГС». Вплив на попереково-симпатичні ганглії і судинний нервовий пучок кінцівки нормалізує тонус артерій, покращує реологічні процеси і кровообіг в дрібних судинах. Застосовують скануючу методику виконання процедури, яку проводять у два етапи. На першому індуктор «S» встановлюють паравертебрально в попереково-крижовій області на стороні ураження артерій, індуктор «N» - на протилежній стороні і здійснюють вплив протягом 5 хв. На другому етапі індукторів «S» і «N», розташовані поруч, переміщують через 1-3 посилки магнітного поля по передневнутренней поверхні стегна, потім по задній поверхні нижньої третини стегна і гомілки (над проекціями судинно-нервового пучка). Амплітуда магнітної індукції 1000-1400 мТл, інтервал між імпульсами 20 мс при впливі на попереково-крижову область і 100 мс при впливі на кінцівку. Тривалість процедури 15-20 хв. щодня. Курс лікування 10 процедур.
Імпульсні магнітні поля від апарату «Полімаг-01» показані для лікування хворих облітеруючим атеросклерозом судин нижніх на будь-якій стадії і ступеня вираженості патологічного процесу. Вони надають нормалізує на протизсідання крові, покращують плинність крові, знижують можливість пристінкового тромбоутворення, розширюють просвіт судин, поліпшують мікроциркуляцію в капілярах і стінці судин, стимулюють утворення нових капілярів. Надають протинабрякову, протизапальну, знеболюючу дію. При трофічних виразках стимулюють процеси регенерації пошкоджених тканин. Три основних випромінювача розміщують на кушетці «N» полем зверху до поверхні тіла хворого. Хворий лягає на випромінювачі таким чином, щоб одним випромінювачем можна було обернути обидві гомілки разом, другим обидва стегна, і третій розташовується в поперековій області (поперекових симпатичних гангліях). У поперекової області замість основного випромінювача можна використовувати змінний, який розташовують на попереково-крижовий відділ хребта. При впливі на верхні кінцівки одним плоским індуктором обгортають руку, а другий поміщають на шийно-комірцеву зону. Параметри магнітного поля: «біжить» від центру до периферії, частота 10 Гц, інтенсивність 20 мТл, тривалість сеансу магнітотерапії 20-30 хв. щодня. Курс лікування 15 процедур. Курси магнітотерапії повторюють 1-2 рази на рік.
Загальна магнітотерапія обертовим магнітним полем в апаратах «Магнітотурботрон УМТвл-" Мадіна "», «Колібрі-Експерт». Частота імпульсного магнітного поля 100 Гц, інтенсивність магнітної індукції 2 мТл. Тривалість дії 30 хв. щодня. Курс лікування 10 процедур.
Загальна магнітотерапія в полімагнітном апараті «Мультімаг», «Аврора-МК-1», «Зірка». Частота імпульсного магнітного поля 100 Гц, інтенсивність 2 мТл. Тривалість дії 20-30 хв. щодня. Курс лікування 10 процедур.
Скипидарні ванни. На ванну береться 15 мл білої емульсії, доза при кожній наступній процедурі збільшується на 5 мл. і доводиться до 60 мл. Температура води у ванні 36-38 ° С. Час процедури 10-15 хв. через день. Курс лікування 15 ванн. Можна чергувати через день ванни з білою і жовтою емульсією.
Радонові ванни. Концентрація радону 40-100 нки / л. Температура води 36-37 ° С. Тривалість процедури 10-12 хв через день. Курс лікування 10-12 ванн.
Сульфідні ванни. Концентрація сірководню в ванні 50-100 мг / л, температура води 36-37 ° С. Тривалість процедури 8-10 хв через день. Курс лікування 10-12 ванн.
При шунтування магістральної артерії в післяопераційному періоді фізичні методи лікування та реабілітації призначають з 10-12-го дня після операції. Найбільш показані магнітотерапія та електрофорез анестезуючих (новокаїн, чи-докаін, тримекаин), судинорозширювальних (папаверин, но-шпа, нікотинова кислота), гангліоблокірующіх (ганглерон, бензогексоній), протиалергічних (димедрол, супрастин) засобів і антикоагулянтів (гепарин). За свідченнями через місяць після операції призначають ампліпульстерапія, дециметрові хвилі і лазерну терапію. Бальнеолікування призначають через 2 міс. після оперативного лікування.
Ампутації
Бажано будь-яку ампутацію у пацієнта з критичною ішемією нижніх кінцівок виконувати тільки після консультації судинного хірурга. Безумовно, це стосується необхідності ампутувати кінцівку на рівні стегна або гомілки, тому що в таких хворих повинно бути з'ясовано стан магістральних судин ураженої кінцівки та визначено можливості виконання реконструктивної судинної операції або консервативної терапії. Тільки після вичерпання всіх засобів порятунку кінцівки можлива ампутація у хворого з критичною ішемією. Слід ще раз підкреслити, що попередня реваскуляризація кінцівки дозволяє знизити рівень передбачуваної ампутації або обмежитися малої ампутацією (палець, стопа). Рівень ампутації повинен бути обраний з урахуванням збереження максимально функціональної кукси кінцівки і в той же час повинні існувати певні гарантії первинного загоєння кукси. Найчастіше мова при ураженні артерій аорто-клубового сегмента йде про ампутацію на межі верхньої та середньої третини стегна, при ураженні артерій нижче пахової зв'язки - або про ампутацію на рівні верхньої третини гомілки (що зручніше), або на межі верхньої та середньої третини стегна. Перший спосіб краще, та до як супроводжується меншою найближчій і віддаленій летальністю і більшу кількість пацієнтів стають на протези. Визначення рівня ампутації грунтується на клінічних та інструментальних даних, зокрема, вимірювання транскутанного напруги кисню на рівні передбачуваної ампутації. Якщо цифри Тср02 на цьому рівні перевищують 30 ммрт. ст., то можна очікувати первинного загоєння кукси. В даний час існують кілька способів інструментального визначення рівня ампутації. Перший заснований на визначенні регіонарного систолічного тиску, при використанні цифри 50 мм рт. ст. в якості критичної кілька дослідників повідомили про 100% загоєнні кукси. Наступні повідомлення спростували такі оптимістичні заяви. Платонов Д.В. з співавт. використовували для цих цілей індекс регіонарного тиску і повідомляють, що з точністю 91% і вище можна прогнозувати загоєння кукси гомілки при індексі, рівному 56. Для стегна це значення дещо вищий і становить 61-65. Другий спосіб - визначення транскутанного напруги кисню на рівні передбачуваної ампутації - застосовується частіше. Вважається, що Тср02, що складає 30 мм рт. ст., зазвичай буває достатнім для первинного загоєння кукси. Для більшої точності краще вимірювати напругу кисню в декількох точках.
Ампутація - це один з видів некректомія (видалення мертвих тканин) припускає усічення частини органу, ураженої незворотнім патологічним процесом. Ампутація ноги проводиться з метою порятунку життя пацієнта при розвитку або для попередження смертельно небезпечних ускладнень, таких як інтоксикація (отруєння) продуктами розпаду тканин. Враховуючи, що ампутація завжди інвалідизує людини, вона не повинна виконуватися без вичерпання всіх інших можливостей зберегти ногу. Для цілей подальшої реабілітації хірурги повинні всіляко прагнути знизити рівень ампутації. Існують кілька видів ампутації нижньої кінцівки.
Нашими судинними хірургами накопичено безцінний досвід лікування найбільш запущених форм судинних захворювань нижніх кінцівок. З усього спектра проблем судинної хірургії ми вибрали найбільш складну - лікування критичної ішемії і гангрени кінцівок. Об'єднання в одній команді судинних мікрохірургів і пластичних хірургів, розумна організація консервативного та оперативного лікування дозволяє домагатися чудових результатів у лікуванні цих складних пацієнтів. Запущені захворювання судин нерідко призводять до розвитку критичної ішемії і гангрени. У ряді випадків настає омертвіння всієї стопи або гомілки. Мертві тканини врятувати вже неможливо тому, що вони вже мертві, якщо їх не видалити, то ці тканини починають наповнювати організм токсинами, що викликає загибель нирок, серця і всього організму. Однак, для подальшого життя людини дуже важливий рівень ампутації, правильне протезування і можливість ходьби, незалежно від віку.
Види ампутації
Екстрена "гільйотина" ампутація. Вона проводиться за життєвими показаннями, коли неможливо точно визначити кордон мертвих тканин. У цьому випадку нога просто перетинається вище видимих поразок. Після стихання запальних явищ (5-10 днів) виконується реампутаціі з метою формування кукси для подальшого протезування.
Первинна ампутація ноги. Цей вид ампутації застосовується при неможливості відновлення кровообігу в нижніх відділах кінцівки. У нашій клініці у зв'язку з розвитком мікрохірургії такий вид ампутації виконується вкрай рідко, так як в абсолютній більшості випадків вдається відновити кровообіг в ураженій стопі або гомілки.
Вторинна ампутація виконується після судинної реконструкції, як правило, на більш низькому рівні, або при невдачі судинної відновної операції. Враховуючи те, що нова нога не відростає, завжди необхідно спробувати її врятувати, але перемоги бувають не завжди. У нашій клініці нерідко робляться судинні операції спеціально для зниження рівня ампутації
Реабілітація після ампутації займає близько 9 міс., Але через два роки, тим не менше, 30% хворих не користуються протезами. Найближча післяопераційна летальність при ампутації нижче коліна варіює від 5 до 15%, збільшуючись до 11-39%, якщо кінцівку ампутуються на рівні стегна.
Доля пацієнта з хронічною критичною ішемією нижніх кінцівок залежить від ефективності консервативної терапії або реконструктивного судинного втручання.
Виживання пацієнтів після успішного лікування критичної ішемії і після ампутації стегна або гомілки. Виживання Через 1 рік Через 3 роки Через 5 років
Після успішного лікування 84% 75% 57-78%
Після ампутації 76% 51-56% 34-36%
Виживання пацієнтів після успішного лікування дистального типу критичної ішемії, тобто при ураженні артерій нижче пахової зв'язки, через два роки становить 84%, через 3 роки-43-75%, через 5 років-57-78%.
Результати значно поліпшуються у хворих, які відмовилися від куріння, незалежно від попереднього стажу куріння.
Якщо ж лікування пацієнта виявилося неефективним, але він був виписаний із збереженою кінцівкою, то вже через один місяць будуть збережені лише 81%, а через 3 міс. - 70% уражених кінцівок. Через рік ця цифра знизиться до 54%. Виживання через рік становитиме вже 46%.
Через рік після ампутації стегна виживають 76% хворих, через три роки - 51%-5б%, через п'ять років - до 34-36%. Через два роки після ампутації на рівні гомілки 15% потрібно реампутація вище коліна і у 15% хворих буде ампутована контрлатеральной кінцівку.
Лікування пацієнта після виписки зі стаціонару
Після виписки зі стаціонару необхідний категорична відмова від куріння, оскільки це дозволяє не тільки зберегти кінцівку, але і продовжити життя пацієнта. Доцільна лікувальна ходьба. Показаний довічний прийом препаратів ацетілсаліцілловой кислоти (тромбоцитопенія АСС, аспірин-кардіо) в дозі 50-100 мг на добу разом з тиклопідином (тиклид) у дозі 500 мг на добу або клопідогрелем (плавикого) 75 мг на добу (при відсутності протипоказань); пентоксифілін в дозі 1200 мг на добу (вазони 600 мг, трентал 400 мг) курсами протягом 2-3 міс .. Бажано проведення протягом року одного-двох курсів внутрішньовенних інфузій вазоактивних препаратів, фізіотерапії. Необхідно продовжувати лікування ІХС та артеріальної гіпертензії. Необхідне проведення гіполіпідемічної терапії для досягнення наступних цифр: вологість деревини, холестерин < 5,2 ммоль / л ( 2 00 мг / дл ), ЛПНЩ 100 мг / д, ЛПВЩ > 1,0 ммоль / л (> 40 мг / дл), тригліцериди < 1,7 ммоль / л ( < 150 мг / д). Підвищення атерогенних ліпідів крові асоціюється зі збільшенням частоти виникнення артеріальної недостатності нижніх кінцівок. Природно, що в процесі стаціонарного лікування досягти компенсації ліпідів крові не вдасться, тому це, швидше за все, завдання поліклінічних лікарів. Спочатку пацієнт повинен дотримуватися суворої антиатеросклеротической дієту. Якщо через 2 міс. не вдається досягти нормалізації ліпідного профілю, то слід розпочати застосування гіполіпідемічних засобів, найкраще групи статинів. Слід враховувати, що прийом цих препаратів повинен бути довічний.
Дієта у пацієнтів з облітеруючими захворюваннями нижніх кінцівок
При атеросклерозі будуть корисні: буряк, редька, гарбуз, баклажани, капуста, горох, соя, квасоля, боби, салат, цибуля та інша зелень. Чорна і червона смородина, вишня, яблука, чорноплідна горобина, малина, каші гречана, вівсяна, рослинні масла (нерафіновані). Хліб з цільного зерна, також з висівками.
При захворюванні атеросклерозу корисна ламінарія або морська капуста. В будь-якому вигляді готування.Водорості можна подрібнити і поставити кип'ятити (кип'ятити поки колір не стане світлим). Для гарніру цілком годиться варена ламінарія, приправлена лимонним соком.Можно подрібнити сушену ламінарію в порошок і додавати пів чайної ложки в суп або приймати щодня такуж кількість. Ризик розвитку атеросклерозу при використанні морської капусти кожен день знижується вдвічі.
Включит рибу в свій раціон, не рідше одного, двох рази на тиждень.
Вживайти нежирний сир, краще всього домашній. Змішайте натертий хрін зі сметаною в пропорції: одна столова ложка хрону на один стакан сметани. Приймати під час їжі по 1 столовій ложці три, чотири рази на день.
Для сприятливої роботі серцевої діяльності рекомендується з'їдати два яєчних білка (натще) з додаванням 2-х чайних ложок сметани і однією чайною ложкою меду.
Влітку рекомендується практикувати вишневу дієту. Для цього потрібно з'їдати в день півтора кг ягід (краще свіжих) і запивати 4-6 стаканами молока (не разом, в перебігу дня). Використовувати інші дієти в ці дні вкрай небажані.
З періодичністю раз на тиждень проводити «картопляні дні», вживаючи свіжий картопляний сік або печена картопля.
З'їдати по одній вареної моркви в день.
Дуже корисними властивостями володіє зелений чай.
Не рекомендуються наступні продукти:Жирні м'ясні, нирки, печінка, мізки, ковбаси так само молочні страви. Обмежте себе в споживання солі: норма дня не більше 2-3 м.Не захоплюватися солодкими стравами. Яєць можна з'їдати не більше 4 штук на тиждень. Візміть за правило не пити сиру воду, тому що містяться в ній мінеральні речовини (вапно, солі, хлор і т. Д.) Сприяють розвитку атеросклерозу. Перед вживанням кип'ятіть воду.
Висновок
Облітеруючий атеросклероз судин нижніх кінцівок - це хронічне захворювання артерій ніг, яке може спочатку виявлятися незначною кульгавістю або відчуттям оніміння і похолодання в стопі. При прогресуванні хвороби і відсутності своєчасного лікування можливий розвиток гангрени кінцівки, що може призвести до втрати ноги. Ймовірність прогресування хвороби залежить від багатьох факторів: виразності факторів ризику атеросклерозу (куріння, цукровий діабет, гіпертонія, спадковість і т.д.), відсутність адекватного лікування, недотримання рекомендацій лікаря. Своєчасне звернення до фахівця, якісна консультативна, лікарська, а при необхідності і хірургічна допомога дозволяє помітно полегшити страждання і підвищити якість життя хворого, зберегти кінцівку і поліпшити прогноз при цій тяжкій патології.
Облітеруючий тромбангіїт (Облітеруючий тромбангіїт, хвороба Бюргера)
Облітеруючий тромбангіїт - це захворювання судин нейрогуморального генезу, що розпочинається з ураження периферичного русла, головним чином артерій, і призводить до облітерації їх просвіту.
Етіологія і патогенез
В етіопатогенезі облітеруючого тромбангіїту значну роль відіграє послідовний або ж одночасний вплив таких факторів, як низькі температури, нікотинні інтоксикації, механічні травми та ін. Зміни в стінках судин призводять до автоімунних процесів, які значно посилюють проліферативні процеси інтими судин. Першими уражаються судини, які живлять артерії і спричиняють порушення інтракапілярного кровотоку з підвищеною проникністю стінок, що спричинює появу болю і реакцій симпатико-адреналової системи. Останнє викликає спазм регіонарних судин, сповільнення кровотоку, гіперкоагуляцію і в кінцевому результаті - некроз тканин.
Патоморфологія
Морфологічною основою облітеруючого тромбангіїту є гіперплазія інтими переважно магістральних судин нижніх кінцівок, яка веде до звуження й облітерації просвіту артерій. Останнє спричиняє циркуляторну гіпоксію кінцівок і завершується дистрофічними змінами аж до некрозу.
Гістологічно виявляють розростання інтими за типом молодої грануляційної тканини, яка з бігом часу перетворюється в зрілу сполучну тканину, багату реканалізованими судинами з добре вираженою ендоепітеліальною вистілкою.
Класифікація (за r. Fontaіne, 1954)
- І ст. – функціональна компенсація;
- ІІ ст. – недостатність кровообігу при функціональному навантаженні;
- ІІІ ст. – артеріальна недостатність кінцівки в стані спокою:
- ІV ст. – деструкція тканин дистальних відділів кінцівки (виразки, некроз, гангрена).
Симптоматика і клінічний перебіг
Симптом переміжної кульгавості є кардинальним у діагностиці облітеруючого тромбангіїту.
Переміжна кульгавість. Поява цього симптому залежить від ішемії м'язів, потреба яких у кровопостачанні збільшується при ході. Проте кровобіг у капілярах при цьому залишається на попередньому недостатньому рівні. Суттєва роль тут належить судинному спазму. Характер больових відчуттів при переміжній кульгавості залежить від локалізації ішемії. Так, біль на підошвовій поверхні ступні та в пальцях буває пекучим. У ділянці гомілкових м'язів він часто судомний, спастичний або ниючий. Больові відчуття в м'язах стегна можна характеризувати як відчуття втоми або слабості. Швидке наростання інтенсивності переміжної кульгавості є попередником ішемічного болю в спокої, виразок, гангрени.
Для облітеруючого тромбангіїту характерними є постійний ниючий біль на ранніх стадіях захворювання. Їх появу пов'язують із подразненням остеорецепторів ішемізованих кісток ступні.
Мерзлякуватість можна вважати патологією при наявності асиметрії чутливості кінцівок до холоду і при появі цього симптому в теплу пору року або в теплому приміщенні. Відчуття змерзання з'являється одночасно з об'єктивним охолодженням шкіри, розладами чутливості й болем.
Парестезії. Недостатність кровобігу впливає і на функції нервової системи. Прояви цього часто бувають у вигляді судом і парестезій нижніх кінцівок (оніміння, повзання мурашок, поколювання), які треба розцінювати як ішемізацію.
Втомлюваність виникає внаслідок генералізованого спазму колатеральних судин при ході й фізичному навантаженні.
Зміна кольору шкірних покривів. Залежно від розладів периферичного кровобігу, шкіра може бути блідого, синюшного, багрово-синюшного кольору. На пізніх стадіях, коли проявляються не тільки функціональні, але й органічні порушення прохідності основного артеріального стовбура, а колатеральний кровобіг ще не розвинений, блідість шкіри стає особливо різко вираженою і набуває стійкого характеру.
Місцева гіперемія шкіри з ціанозом виникає при некротичних змінах, що супроводжуються запальною реакцією. Це так звана "холодова гіперемія" тканин без підвищення температури, що виникає внаслідок порушення кровопостачання. Разом із тим, тромбоз вен, некроз і гангрена головним чином проявляються ціанозом і темно-бурим кольором шкіри.
Трофічні зміни. У початкових періодах захворювання у таких хворих виникає виражена пітливість ніг, яка в наступних стадіях захворювання поступово зникає. Шкіра в них втрачає свою звичайну еластичність, стає сухою, складчастою, на ній з'являються тріщини й омозоління. Нігті трофічно змінені - потемнілі, деформовані, із сповільненим ростом. Ці ж зміни призводять до розвитку плоскої ступні, атрофії м'язів і проявів дифузного або плямистого остеопорозу ступневих і гомілкових кісток.
Набряк тканин є постійним супутником некрозу та гангрени. При цьому значну роль відіграють артеріовенозні та лімфовенозні анастомози. Швидке скидання артеріальної крові у венозне русло призводить до підвищення венозного тиску й посилення транссудації. Це підвищує гіпоксію тканин і сприяє нагромадженню недоокислених продуктів.
Венозна система при облітеруючому тромбангіїті також має прояви наявної патології. Ці прояви діагностують у вигляді тромбофлебіту. Патологічний процес у венах рефлекторно погіршує артеріальний кровобіг. Спазм артерій, що його супроводжує, викликає ціаноз. Це зумовило назву "синій тромбофлебіт".
Некроз тканин і гангрена кінцівки. Виразки при облітеруючому тромбангіїті характерного вигляду: вони круглі, їх краї і дно покриті блідо-сірими нашаруваннями без будь-яких ознак регенерації та епітелізації. Шкіра навколо стоншена, на зразок "пергаменту", синюшна або багрово-синюшна з маловираженими проявами запалення. Виразки в таких хворих досить болючі, причому біль особливо турбує вночі. Прогресування некрозу призводить до розвитку гангрени, а поширенню останньої в проксимальному напрямку передує набряк тканин.

Рис. 26 Набряк стопи, некроз ІІІ-V пальця на фоні тромбанангіїту.
Варіанти клінічного перебігу й ускладнення
Перебіг захворювання та вираження симптомів залежать від стадії.
При І стадії спостерігають втомлюваність ніг під час ходьби, мерзлякуватість, парестезії й судоми в м'язах. Об'єктивно відзначають зміну кольору і температури шкіри стоп, лабільність судинних реакцій, збереження пульсації та блідість фону капіляроскопічної картини. Ангіограма без патологічних змін.
ІІ стадії притаманні різка втомлюваність і мерзлякуватість ніг, виражені парестезії та поява болю при ходьбі у вигляді "переміжної кульгавості". При об'єктивному обстеженні спостерігають блідість або ціаноз шкіри стоп, порушення росту нігтів, їх деформацію, зміни шкіри на зразок "пергаменту", випадіння волосся, зниження температури шкіри та зменшення аж до відсутності пульсової хвилі на артеріях стоп. При капіляроскопії в таких хворих можна спостерігати зміну фону наявної патологічної картини: зменшення кількості капілярів і спазм артеріальної бранші капілярної петлі. На артеріограмі виявляють оклюзію артерій гомілки.
Для ІІІ стадії характерними є постійний свердлячий біль у спокої, що посилюється при горизонтальному положенні. У ділянці пальців стоп або кистей виникають виразки. Ходіння різко утруднене, сон розладнаний, апетит відсутній. Досить часто до виразкового процесу приєднуються також явища висхідного тромбофлебіту та лімфангоїту. Чітко виражена атрофія м'язів, блідість шкірних покривів (ціаноз у ділянці виразок), зниження температури шкіри й відсутність пульсу на артеріях стоп. Трофічні розлади мають місце не тільки на шкірі, але й у кістках (плямистий остеопороз). На артеріо-грамі можна побачити оклюзію двох або навіть трьох артерій гомілки. При капіляроскопії наявний блідий або ціанотичний фон, зменшення кількості капілярів і їх деформація.
Деструктивну стадію характеризують, насамперед, симптоми токсемії як результат її впливу на психіку, серцево-судинну систему, нирки і печінку. Хворі на цьому рівні патології не сплять ні вдень, ні вночі. Гангрена, що виникла, може перебігати як волога або суха. При цьому мають місце некроз м'яких тканин, а часто і кісток стоп, набряк гомілки, висхідний лімфангоїт, тромбофлебіт і паховий лімфаденіт. Температура шкірних покривів кінцівки при сухій гангрені звичайно знижена, при вологій - може бути нормальною. На ангіограмі - оклюзія артерій стоп, гомілки, а нерідко і стегнової артерії.

Рис. 27 Облітеруючий тромбангіїт. Артеріограма
Серед ускладнень облітеруючого тромбангіїту найчастіше зустрічаються артеріальний тромбоз і гангрена кінцівок. Остання також може розвиватися у вигляді як сухої, так і вологої. Суха гангрена частіше виникає там, де мало або зовсім немає м'язів та слабо розвинена підшкірна жирова клітковина. Демаркаційна лінія в таких випадках чітка, вздовж її краю спостерігають незначно виражену зону запалення. Волога ж гангрена має місце, звичайно, в тих випадках, коли на фоні хронічної артеріальної недостатності виникає тромбоз судин. Останній може розвинутись не тільки в артеріях ступні, але й в артеріях гомілки. Кінцівка в таких хворих має вигляд набряклої, шкіра на ній напружена, крізь її блідий фон просвічуються сині смуги вен. Демаркаційна лінія в таких ситуаціях, як правило, виражена досить слабо. В умовах вологої гангрени на цьому фоні розвивається і набуває клінічного значення синдром загальної токсемії.
Діагностична програма
- Скарги, анамнез.
- Огляд кінцівок.
- Пальпація, аускультація судин.
- Реовазографія.
- Допплерографія судин.
- Аортоартеріографія.
- Біохімічний аналіз крові.
- Коагулограма.
Тактика і вибір методу лікування
Завдання лікування облітеруючого тромбангіїту, залежно від стадії перебігу хвороби, можуть змінюватись, проте основним завжди повинно залишатись відновлення або покращання капілярного кровобігу.
Консервативна терапія.
У фазі гострого нападу хвороби хворих госпіталізують. Початковим і дуже важливим моментом лікування є припинення тютюнопаління, що часто сприяє ремісії хвороби.
Для консервативного лікування тромбангіїту застосовують широкий спектр медикаментів:
- простагландини Е1 і Е2;
- антиагреганти
- протизапальні ліки: саліцилати, стероїди;
- імуносупресивні лікарські засоби;
- антибіотики.
Нові перспективи в лікуванні тромбангіїту відкрилися з появою препаратів простагландину Е1 (Вазапростан, алпростан), дія яких спрямована на покращення мікроциркуляції, покращення клітинного обміну. Поряд з цим препарати цієї групи характеризується вираженим антитромботичним ефектом (підвищення еластичності еритроцитів, зниження тромбоцитарної агрегації та адгезії клітин крові до судинної стінки, активація фібринолізу)
Під час стаціонарного лікування та в період ремісії застосовують антикоагулянти та дезагрегантні препарати: пентоксифілін, агапурин, вазоніт, плавікс, зілт, аспірин.
До препаратів, що впливають на реологічні властивості крові, відносять декстрани (реополіглюкін, поліглюкін), солкосерил, актовегін. Вони знижують в'язкість крові, попереджують агрегацію формових елементів, зменшують загальний периферичний опір, підвищують фібринолітичну активність крові. Реологічні властивості крові покращують також антикоагулянти (прямої та непрямої дії) та антиагреганти.
Десенсибілізуючі засоби (димедрол, піпольфен, діазолін, супрастин, тавегіл) своєчасно блокують вплив гістаміну й призводять до судинорозширювального ефекту, зменшуючи при цьому проникність і ламкість судинної стінки.
Гормональні препарати. Застосування глюкокортикоїдів при облітеруючому тромбангіїті виправдане з точки зору їх десенсибілізуючої і протизапальної дій. Іноді загострення облітеруючого тромбангіїту вимагають пульс-терапії глюкокортикоїдами з тривалим вживанням підтримуюих доз. Проте при цьому треба застерегти, що тривале й безсистемне їх призначення може призвести до стійкого зниження секреції гормонів і гіпотрофії кортикального шару надниркових залоз. Оптимальним варіантом застосування гормональних препаратів у таких випадках треба вважати призначення анаболічних гормонів (неробол, ретаболіл, метиландростендіол). Вони з однієї сторони не мають специфічного гормонального "забарвлення", а з іншої - здатні покращити білковий, жировий, водно-сольовий обміни і процеси регенерації при трофічних виразках.
У процес лікування, як комплекс, включають також фізіотерапевтичні засоби й оксигенотерапію.
Особливу увагу треба при цьому приділяти блокаді гангліїв, нервових стовбурів і сплетень. Враховуючи ступеневу систему регуляції судинного тонусу, такі блокади можна здійснювати на різних рівнях вегетативної нервової системи: блокада зірчастого, верхньогрудинного симпатичних гангліїв і гангліїв поперекового відділу симпатичного стовбура. Певне застосування мають також паранефральні, епідуральні, параартеріальні та внутрішньоартеріальні блокади. Причому новокаїнові блокади симпатичної нервової системи можна використовувати як із діагностичною, так і лікувальною метою.
Враховуючи характерне посилення інтенсивності болю в ішемізованій кінцівці під час введення препарату, доцільно проводити пролонговану епідуральну анестезію на рівні LІІ-ІV. Це дозволяє без відчуття дискомфорту провести інфузію та досягнути знеболення нижчими дозами анальгетиків.
Ефективність консервативної терапії полягає в наступному:
- ліквідація або зниження інтенсивності болю в стані спокою;
- відмова від приймання наркотичних анальгетиків;
- демаркація некротичних зон та схильність до загоєння трофічних виразок;
- регрес до ранніх ступенів ішемії зі збільшенням кісточкового індексу.
При неефективності консервативної терапії застосовують хірургічне лікування. Найпоширенішим оперативним втручанням у хворих на облітеруючий тромбангіїт треба вважати симпатектомію.
Гангліонарна симпатектомія вирішує такі завдання: найповніше і протягом тривалого часу знімає ангіоспазм, ліквідує або значно знижує інтенсивність болю. Операція ефективна на початку захворювання і практично неефективна при критичній ішемії. Операцію виконують на фоні консервативного лікування, яке повинно бути продовженим і в післяопераційному періоді. При поперековій симпатектомії підлягають видаленню 1-3 симпатичні ганглії.
Протипоказаннями до проведення симпатектомії є: 1) атонічні й спастично-атонічні стани капілярів; 2) відсутність ефекту при блокуванні гангліїв; 3) повна непрохідність підколінної артерії;4) показник реактивної гіперемії більше 3 хв;5) анатомічна й функціональна недостатність колатералей.При прогресуванні захворювання, виникненні та розвитку гангрени проводять ампутацію або екзартикуляцію кінцівки. Показаннями до неї треба вважати: прогресуючу вологу гангрену з тяжким синдромом токсемії, гангрену на фоні діабету, гангрену кінцівки при інтенсивно вираженій коронарній недостатності, некроз із порушеннями відтоку внаслідок тромбозу венозної системи кінцівки, наявність некрозу в ділянці п'ятки.